Травматический шок: первая помощь, симптомы, признаки, стадии
Содержание:
Клиническая картина травматического шока
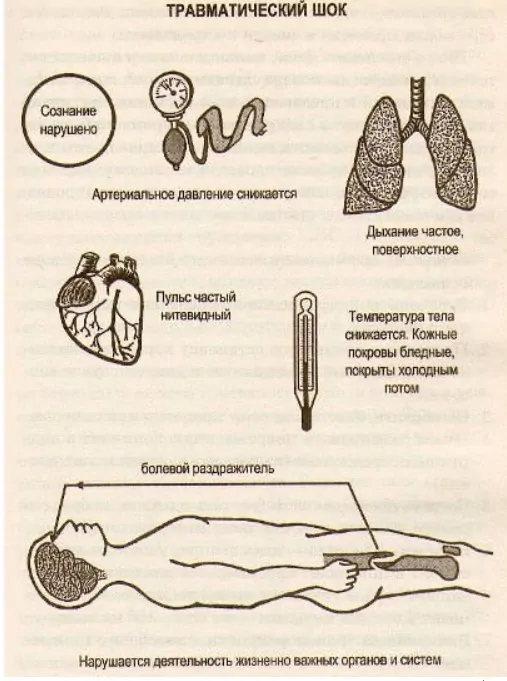 Существует клиническая классификация травматического шока, основанная на величине падения артериального давления, частоте пульса, состоянии сознания и данных лабораторных показателей. Однако интересна она в первую очередь врачам, которые на ее основе принимают решение о методах лечения.
Существует клиническая классификация травматического шока, основанная на величине падения артериального давления, частоте пульса, состоянии сознания и данных лабораторных показателей. Однако интересна она в первую очередь врачам, которые на ее основе принимают решение о методах лечения.
Для нас же важнее другая классификация, весьма простая. Согласно ей травматический шок делится на две фазы:
- Эректильная, при которой человек находится под воздействием «лошадиных» доз стрессовых гормонов. В этой фазе больной возбужден, мечется, порывается куда-то бежать. Из-за массивного выброса катехоламинов артериальное давление может быть в норме даже при серьезной кровопотере, однако отмечаются бледность кожи и слизистых оболочек вследствие спазма мелких сосудов, и тахикардия для компенсации недостающей жидкости в кровяном русле.
- Торпидная фаза наступает достаточно быстро и тем стремительнее, чем выше степень потери жидкости. В этой фазе человек становится заторможенным, вялым. Артериальное давление начинает падать, пульс еще больше учащается, также становится более частым дыхание, прекращается выработка мочи, появляется холодный пот — грозный признак критического нарушения кровоснабжения тканей.
При отсутствии медицинской помощи или несвоевременном и некачественном ее оказании ситуация стремительно ухудшается, шок переходит в терминальное состояние, которое почти всегда заканчивается гибелью больного из-за тяжелейших нарушений гемостаза, остановки питания и снабжения кислородом клеток жизненно важных органов, накопления продуктов распада тканей.
Причины и механизм развития травматического шока
Травматический шок развивается при всех видах тяжелых травм, вне зависимости от их причины, локализации и механизма повреждения. Его причиной могут стать ножевые и огнестрельные ранения, падения с высоты, автомобильные аварии, техногенные и природные катастрофы, несчастные случаи на производстве и т. д.
Кроме обширных ран с повреждением мягких тканей и кровеносных сосудов, а также открытых и закрытых переломов крупных костей (особенно множественных и сопровождающихся повреждением артерий) травматический шок могут вызывать обширные ожоги и отморожения, которые сопровождаются значительной потерей плазмы.
В основе развития травматического шока лежит массивная кровопотеря, выраженный болевой синдром, нарушение функции жизненно важных органов и психический стресс, обусловленный острой травмой. При этом потеря крови играет ведущую роль, а влияние остальных факторов может существенно различаться. Так, при повреждении чувствительных зон (промежности и шеи) возрастает влияние болевого фактора, а при травме грудной клетки состояние больного усугубляется нарушением функции дыхания и обеспечения организма кислородом.
Пусковой механизм травматического шока в значительной степени связан с централизацией кровообращения – состоянием, когда организм направляет кровь к жизненно важным органам (легким, сердцу, печени, мозгу и т.д.), отводя ее от менее важных органов и тканей (мышц, кожи, жировой клетчатки).
Мозг получает сигналы о нехватке крови и реагирует на них, стимулируя надпочечники выбрасывать адреналин и норадреналин. Эти гормоны действуют на периферические сосуды, заставляя их сужаться. В результате кровь оттекает от конечностей и ее становится достаточно для работы жизненно важных органов.
Спустя некоторое время механизм начинает давать сбои. Из-за отсутствия кислорода периферические сосуды расширяются, поэтому кровь оттекает от жизненно важных органов. При этом из-за нарушений тканевого обмена стенки периферических сосудов перестают реагировать на сигналы нервной системы и действие гормонов, поэтому повторного сужения сосудов не происходит, и «периферия» превращается в депо крови.
Из-за недостаточного объема крови нарушается работа сердца, что еще больше усугубляет нарушения кровообращения. Падает артериальное давление. При значительном снижении АД нарушается нормальная работа почек, а чуть позже – печени и кишечной стенки. Из стенки кишок в кровь выбрасываются токсины. Ситуация усугубляется из-за возникновения многочисленных очагов омертвевших без кислорода тканей и грубого нарушения обмена веществ.
Из-за спазма и повышения свертываемости крови часть мелких сосудов закупоривается тромбами. Это становится причиной развития ДВС-синдрома (синдрома диссеминированного внутрисосудистого свертывания), при котором свертывание крови сначала замедляется, а затем практически исчезает. При ДВС-синдроме может возобновиться кровотечение в месте травмы, возникает патологическая кровоточивость, появляются множественные мелкие кровоизлияния в кожу и внутренние органы.
Все перечисленное приводит к прогрессирующему ухудшению состояния больного и становится причиной летального исхода.
Диета
Питание больного зависит от его состояния и наличия или отсутствия травм органов брюшной полости, по поводу которых проводились операции. Если пострадавшие находятся в тяжелом состоянии после ожогов или в коматозном состоянии на фоне политрамы им организуется парентеральное питание, которое включается в комплекс лечебных мероприятий. До его проведения состояние пострадавшего должно быть стабилизировано, а гипоксия устранена. В связи с чем при терминальных состояниях и шоке в первые часы применяются только растворы глюкозы с инсулином. После инфузии глюкозы добавляют аминокислотный препарат или белковый гидролизат. Аминокислотные смеси: Полиамин, Панамин, Левамин-80, Левамин-нормо, Альвезин, Аминоплазмал, Аминофузин, Мориамин, Трофизан, Охамин, Фриамин. Белковые гидролизаты: Гидролизат казеина, Аминофузин, Аминонорм, Аминоплазмал, Аминомел, Аминовеноз, Аминон, Амиген, Изовак.
Потом аминокислотные смеси или гидролизат белка вводят с витаминами, электролитами и глюкозой. Жировые эмульсии переливают вместе с аминокислотными смесями и гидролизатами. Их нельзя вводить с электролитами, так как электролиты укрупняют жировые частицы, в связи с чем значительно повышается риск жировой эмболии. Из жировых эмульсий можно назвать Липофундин 10%, Интралипид, Липомул 15%, Липофундин 15%, Липифизан 15%. Выпускаются также препараты на основе масла сои: Липофундин-С 20%, Эмульсан, Венолипид, Инфузолипол. Основные компоненты парентерального питания распределяются следующим образом: белки составляют от общей дневной калорийности 10-15%, углеводы — 50%, а жиры — 35-40%. Витамины также неотъемлемый компонент парентерального питания, их вводят по-отдельности, а также существуют поливитаминные комплексы для парентерального введения — это Витафузин, Протавит, Солувит, которые содержат суточную норму основных витаминов.
По мере улучшения состояния пациента переводят на энтеральное питание смесями. Особенно это показано если были травмы живота с повреждением органов ЖКТ или если проводились операции на этих органах. Полуэлементные смеси полностью сбалансированы нутриенты, в них белки представлены пептидами и белковыми гидролизатами. Чаще всего используются Пептамен и Нутриэн Элементаль — это специализированные пищевые продукты лечебного питания, которые можно использовать как единственный источник питания. Выпускается в виде порошка, который разводится теплой кипяченой водой и принимается внутрь.
При переходе на обычное питание больной должен постепенно расширять пищевую нагрузку, начиная с Диетического стола №1 с переходом на стандартную Диету №15 с физиологическим содержанием белков, жиров и углеводов, витаминными и минеральными веществами.
Особое внимание питанию уделяется при ожоговой болезни, при которой отмечается усиленный распад мышечных и висцеральных белков. Таким больным применяется схема: парентеральное питание — переход на энтеральное питание — сипинг (потребление специализированных смесей маленькими глотками) — переход на специализированные диеты с повышенным содержанием белка
Лечение травматического шока
Для лечения травматического шока в стационаре выделяется 5 направлений:
- Терапия для неопасных повреждений. Первые жизнеобеспечивающие мероприятия носят, как правило, временный характер (транспортная иммобилизация, наложение жгута и повязки), осуществляются непосредственно в месте происшествия.
- Прерывание импульсации (противоболевая терапия). Достигается при сочетании трех методов:
- местной блокады;
- иммобилизацией;
- использования нейролептических средств и аналгетиков.
- Нормализация реологических свойств крови. Достигается за счет введения кристаллоидных растворов.
- Коррекция метаболизма. Медицинское лечение начинается с устранения респираторного ацидоза и гипоксии при помощи ингаляции кислородом. Можно сделать искусственную вентиляцию легких. Кроме того, внутривенно с помощью инфузионного насоса вводятся растворы глюкозы с инсулином, натрия бикарбоната, магния и кальция.
- Профилактика шока. Предполагает сестринский уход, соответствующее лечение дыхательной острой недостаточности (синдром шокового легкого), изменений со стороны миокарда и печени, почечной острой недостаточности (синдром шоковой почки).
Травматический шок
Это фазовая ответная компенсаторно-приспособительная реакция организма на агрессивное, преимущественно болевое воздействие факторов, внешней среды, сопровождающаяся дисфункциональными, энергетическими, регуляторными нарушениями системы гомеостаза и нейрогуморальной реактивности организма с развитием гиповолемии. Характерной особенностью является фазность течения и характерные изменения гемодинамики, определяющие тяжесть шока.
Фазность шока определяется следующими положениями. Мозг каждого человека индивидуально может воспринимать только определенное количество болевых раздражений, которое называется «шоковым порогом», он может быть низким и высоким. Чем ниже шоковый порог, тем больше /вероятность развития шока и тяжесть развивающихся гемодинамических изменений, т.е. степени шока. В период накопления болевых раздражений до шокового порога развивается эректильная (возбуждение) фаза шока, которая сопровождается неадекватным поведением пострадавшего, он возбужден. Поведение, как правило, зависит от ситуации, предшествующей травме. Пострадавший может быть настроен доброжелательно, но может быть и агрессивен, имеет, место двигательное возбуждение, причём пациент может даже передвигаться на поврежденной конечности. Кожные покровы бледные, на лице лихорадочный румянец, глаза блестящие, зрачки широкие. Артериальное давление в эту фазу не снижено, может быть и повышено, имеет место умеренная тахикардия.
После достижения шокового порога развивается торпидная, (торможение) фаза шока, которая сопровождается постепенным угнетением сознания, развитием гиповолемии и сердечно-сосудистой недостаточности вследствие крово- и плазмопотери. Именно по, гиповолемическому синдрому и сердечно-сосудистой недостаточности (весьма условно, так как адаптационное состояние пострадавшего специфично в каждом конкретном случае) судят о тяжести травматического шока по классификации Кита. Тяжесть шока определяют только в торпидную фазу.
- 1 степень (легкий шок). Общее состояние пострадавшего не внушает опасений за его жизнь. Сознание сохранено, но больной малоактивен и безучастен. Кожные покровы бледные, температура тела несколько понижена. Реакция зрачков сохранена. Пульс ритмичен; обычного наполнения и напряжения, учащен до 100 в минуту. АД на уровне 100/60 мм рт. ст. Дыхание учащено до 24 в минуту, одышки нет. Рефлексы сохранены. Диурез нормальный, свыше 60 мл в час.
- 2 степень (среднетяжелый шок). Сознание сопорозное. Кожные покровы бледные, с сероватым оттенком, холодные и сухие. Зрачки слабо реагируют на свет, рефлексы снижены. АД на уровне 80/50 мм рт. ст. Пульс до 120 в минуту. Дыхание учащено до 28-30 в минуту с одышкой, аускультативно ослаблено. Диурез снижен, но сохранен на уровне 30 мл в минуту.
- 3 степень (тяжелый щок). Сопровождается глубоким угнетением сознания в виде ступора или комы. Кожные покровы бледные, с землистым оттенком. Зрачковая реакция отсутствует, периферически отмечается резкое снижение рефлексов или арефлексия. АД снижено до 70/30 мм рт. ст. Пульс нитевидный. Имеет место острая дыхательная недостаточность, или оно отсутствует, что в том и другом случае требует проведения искусственной вентиляции легких (ИВЛ). Диурез или резко снижен, или развивается анурия.
Д. М. Шёрман (1972), предложил ввести IV степень шока (терминальную; синонимы: запредельная, необратимая), которая по сути дела представляет собой состояние клинической смерти. Но реанимационные мероприятия при ней абсолютно неэффективны.
Имеется много дополнительных критериев определения тяжести шока, основанных на лабораторных и инструментальных исследованиях (принцип Алльгевера — коэффициент соотношения пульса и АДс; определение ОЦК; системы лактат/пируват креатининового индекса; использование расчетных формул индексов шока и др.), но они не всегда доступны и не имеют достаточной точности. Мы считаем клиническую классификацию Кита наиболее доступной, точной и приемлемой.
Чего не следует делать?
- Если в ране есть посторонние предметы, их трогать нельзя. Допускается промывание раны и антисептические меры.
- Перемещение больного разрешено только из тех мест, где ему может угрожать опасность (трасса, железнодорожные пути).
- Давать анальгетики человеку при пониженной температуре тела и массовой потере крови запрещено. Может случиться понижение давления и ускорение перехода одной стадии шока в другую.
- Также недопустимо давать пострадавшему любые лекарственные препараты при доврачебной помощи, так как они могут сгладить симптомы.
Не стоит забывать, что при наступлении шока выживаемость падает. Иногда стадии сменяются быстро, и спасение человека значительно затрудняется. После обнаружения пострадавшего сразу вызывают скорую помощь и применяют все возможные методы по спасению.
Травматический шок
— угрожающее жизни человека тяжёлое состояние, возникающее как реакция на острую травму, которое сопровождается большой кровопотерей и интенсивным болевым ощущением. Проявляется шок в момент получения травмирующего действия при переломах таза, огнестрельных, черепно-мозговых травмах, сильных повреждениях внутренних органов, во всех случаях, связанных с большой потерей крови.
Травматический шок считается спутником всех тяжёлых травм независимо от их причин. Иногда он может возникнуть спустя некоторое время при получении дополнительной травмы. В любом случае травматической шок — явление очень опасное, представляющее угрозу жизни человека, требующее немедленного восстановления в реанимации.
Симптомы
Симптомы болевого шока отличаются в эректильной фазе и торпидной. Первая очень короткая, она наступает сразу после травмы, бывает не у всех пострадавших и характеризуется возбуждением симпатоадреналовой системы. У больного сохранено сознание, отмечается возбуждение (двигательное и речевое), дыхание учащено, пульс удовлетворительного наполнения, не ускорен, давление в норме или повышено. Поведение пострадавшего напоминает состояние алкогольного опьянения.
В торпидной фазе признаки травматического шока включают заторможенность, на первый план выступает угнетение психики, безучастное отношение ко всему, отсутствие реакции на боль. Температура понижена, кожа холодная, липкий пот, дыхание частое, пульс учащен, давление снижено, нарушение мочеотделения, выраженность которого зависит от стадий шока.
- При первой степени (расценивается как легкая степень) общее состояние удовлетворительное, больной в сознании, может быть легкая заторможенность, пульс до 100 ударов, давление 95-100 мм рт. ст. Прогноз благоприятный. Если помощь не оказана или произошла дополнительная травматизация, шок этой степени может перейти во вторую степень.
- Во второй степени отмечается выраженная заторможенность, снижается давление (90-75 мм рт. ст.) и температура, пульс 110-120 ударов, дыхание учащено. Бледность кожи с синюшным оттенком. Прогноз при этой степени серьезный. Выведение из шока возможно, но требует длительной (возможно несколько суток) противошоковой терапии.
- Болевой шок 3 степени является тяжелым. При общем тяжелом состоянии пострадавшего появляется резкая заторможенность, снижение давления 70 мм рт. ст. (ниже критического уровня), учащение пульса, который имеет очень слабое наполнение и напряжение. Снижение диуреза и анурия. При несвоевременном устранении причин и неоказании помощи переходит в терминальное состояние.
- Шок 4 степени является предагональным состоянием. У больного не определяется давление и пульс на лучевых артериях, однако на крупных артериях еще определяется слабая пульсация, сердечные тоны едва прослушиваются, отмечается редкое поверхностное дыхание. Рефлексы не вызываются, анурия. При агональном состоянии более выражены дыхательные нарушения (дыхание Чайн-Стокса). Клиническая смерть считается с момента остановки сердца и последнего вздоха. Функции ЦНС полностью отсутствуют, но обменные процессы в мозге продолжаются еще 5-6 минут.
Травма любой локализации сопровождается кровопотерей. Между ней и тяжестью шока имеется взаимосвязь. При первой степени кровопотеря 500 мл, при второй 1 000 мл, а при третьей — 1 500 мл и более.
У больных, перенесших тяжелую травму и стресс, развивается посттравматический синдром, который характеризуется изменениями в психоэмоциональной сфере. У пациента появляется немотивированная бдительность, он следит за происходящим вокруг и его не покидает чувство угрожающей опасности. У пациентов появляется взрывная реакция, когда они при неожиданных громких звуках бросаются на землю. Таким больным становится трудно устанавливать контакты с окружающими и у них отмечается притупленность эмоций. Периодически возникает агрессивность и стремление решать все проблемы с помощью силы, добиваясь своего.
Самым важным симптомом являются непрошеные воспоминания. Именно они дают право говорить о том, что у больного имеется посттравматический синдром. В его памяти всплывают сцены, связанные с травмой, катастрофой, пожаром или другим событием. Воспоминания возникают во сне, а при бодрствовании появляются в случаях, когда обстановка чем-то напоминает случившееся (это может быть запах, звук или зрелище). Пациента беспокоит тревожность, постоянное беспокойство, чувство страха, боязнь преследования, постоянная озабоченность. Немаловажным в этом состоянии является депрессия, когда человеку кажется, что все бесполезно, присутствует отрицательное отношение к жизни и апатия. Также возможно появление склонности к злоупотреблению алкоголем и наркотическими веществами. У некоторых пациентов посттравматический синдром очень выражен и требует психиатрической коррекции.
Травматический шок: патогенез
 Принцип развития данной патологии заключается в цепной реакции травматических состояний, несущих тяжелые последствия для здоровья пациента и усугубляющихся друг за другом поэтапно.
Принцип развития данной патологии заключается в цепной реакции травматических состояний, несущих тяжелые последствия для здоровья пациента и усугубляющихся друг за другом поэтапно.
При интенсивной, нестерпимой боли и высокой кровопотере в наш головной мозг отправляется сигнал, который провоцирует его сильное раздражение. Мозг резко выделяет большой объём адреналина, такое его количество не типично для обычной жизнедеятельности человека, и это нарушает функционирование различных систем.
При резкой кровопотере происходит спазм мелких сосудов, на первое время это помогает сохранить часть крови. Такое состояние поддерживать длительно наш организм не в силах, впоследствии кровеносные сосуды вновь расширяются и кровопотеря увеличивается.
В случае закрытой травмы механизм действия аналогичен. Благодаря выделяемым гормонам, сосуды блокируют отток крови и это состояние уже несет не защитную реакцию, а напротив является основой развития травматического шока. Впоследствии задерживается значительный объём крови, происходит недостаток кровоснабжения сердца, дыхательной системы, система кроветворения, мозга и других.
В дальнейшем происходит интоксикация организма, жизненно важные системы выходят из строя одна за другой, от недостатка кислорода происходит некроз ткани внутренних органов. При отсутствии первой помощи все это приводит к летальному исходу.
Важно
Развитие травматического шока на фоне травмы с интенсивной потерей крови, считается наиболее тяжелым.
В некоторых случаях восстановление организма при легкой и средней степени тяжести болевого шока может произойти самостоятельно, хотя такому пациенту также следует оказать первую помощь.
Оказание неотложной помощи при шоках
Важно помнить, что шоковое состояние опасно для здоровья и жизни пострадавшего. При подозрениях на развитие этой реакции стоит вызывать бригаду врачей
Неотложная помощь при шоке требуется, если у пациента отмечается:
- холодный пот;
- бледность кожных покровов;
- заторможенность или перевозбуждение;
- тусклый взгляд;
- слабый пульс;
- нарушение дыхания (форсированное/ поверхностное).
Чтобы состояние пострадавшего не ухудшилось, запрещается прием лекарств во время оказания первой доврачебной помощи. Правило касается любых обезболивающих средств, сердечных препаратов. В противном случае врачам будет сложно оценить состояние пациента, поставить диагноз. Кроме того, запрещено давать пострадавшему питье, если:
- он получил черепно-мозговую травму;
- у него повреждена область живота;
- отмечаются боли в сердце;
- есть подозрения на внутреннее кровотечение.
Доврачебные противошоковые меры
В медицине есть понятие «золотого часа», когда нужно успеть оказать первую помощь пострадавшему.
Своевременное принятие мер при шоке – это залог сохранения жизни больного.
Алгоритм оказания первой помощи (до приезда скорой):
- Прекращение действия травмирующего агента.
- Остановка кровотечения.
- Пострадавшему нужно придать удобное положение, препятствующее дополнительному травматизму или облегчающего состояние больного.
- Освобождение от сковывающей одежды.
- Перевязка ран стерильными бинтами.
- Обезболивание (при необходимости).
- Улучшение деятельности сердца, легких.
Первая помощь при травматическом шоке
Основной мерой в этом случае является быстрое устранение причин, спровоцировавших повреждения. Неотложная помощь при травматическом шоке включает:
- Расположение пострадавшего на ровной поверхности, обездвиживание (кроме случаев, когда есть подозрения на перелом шейного отдела позвоночника).
- Очищение верхних дыхательных путей от загрязнений с помощью чистой ткани и освобождение их проходимости.
- Устранение западания языка.
- Определение пульса (на артериях рук, висков или шеи).
- Восстановление сердечной и дыхательной деятельности (при необходимости). Для этого делают непрямой массаж сердца, искусственное дыхание.
- Остановка кровотечения путем наложения тугих повязок.
- Закрытие открытых ран стерильными повязками.
- Фиксация сломанных конечностей с помощью подручных средств (зонтов, палок, досок).
При анафилактическом
В этом случае первую помощь оказывают с учетом типа аллергена. Если шок спровоцировало лекарство, то сразу прекращают его введение в организм. В случае укуса змеи или насекомого удаляется жало с ядом. Алгоритм первой помощи пострадавшему:
- Расположение пациента на ровной поверхности.
- Поднятие нижних конечностей над уровнем головы с помощью валиков или одеяла.
- Обеспечение притока свежего воздуха в помещение.
- Наложение ледяного компресса на место инъекции или укуса.
- Прощупывание пульса.
- Восстановление сердечной и дыхательной функции (при необходимости).
- Введение 0,5 мл 0,1% раствора адреналина подкожно (или внутримышечно 1 мл Дексаметазона).
- Согревание больного с помощью грелок (прикладываются к конечностям) или одеяла.
При геморрагическом
Такое состояние опасно для жизни пациента. Первая помощь в случае развития геморрагического шока включает:
- Наложение тугих кровоостанавливающих повязок.
- Обильное питье (если нет противопоказаний).
- Восстановление нужного объема крови в организме (внутривенное вливание/инфузия).
- Контроль артериального давления АД, частоты сердечных сокращений (ЧСС).
- Установка катетера для внутривенного введения препаратов.
- Искусственная вентиляция легких, кислородные маски (по показаниям).
- Обезболивание с помощью медикаментозных препаратов.
При кардиогенном
Частым состоянием после сердечных приступов является кардиогенный шок. Алгоритм оказания первой помощи в этом случае:
- Улучшение притока крови к головному мозгу за счет поднятия нижних конечностей выше уровня головы.
- Обеспечение полного покоя пострадавшему.
- Освобождение от сковывающей одежды.
- Обеспечение притока свежего воздуха в помещение.
- Сердечно-легочная реанимация в случае потери сознания. Проводится только при наличии нужных навыков.
- Внутривенное введение физраствора, Реополиглюкина, глюкозы.
- Постановка катетера в локтевую вену для введения препаратов.
- Контроль пульса, АД, ЧСС, состояния зрачков, слизистых оболочек, кожи, дыхания, часового диуреза.
- Отслеживание состояния кожи и слизистых оболочек, дыхания.
Возможные последствия
Шоковое состояние имеет ряд негативных последствий, которые представляют реальную угрозу здоровью и жизни пострадавшему. К наиболее опасным последствиям относится:
- Тромбоэмболия легочной артерии (ТЭЛА). При массивном кровотечении в кровеносной системе образуются тромбы, так как организм пытается себя спасти и остановить истечение крови из раны. Эти тромбы подвижны, они могут оторваться и закупорить артерии легких. Это тяжелое состояние, которое часто заканчивается летальным исходом;
- Заражение крови (сепсис). При открытых ранах в кровь проникает большое количество патогенных бактерий, которые с током крови разносятся по организму. Ослабленный организм не в состоянии с ними бороться, и возникает сепсис. Если вовремя его не диагностировать, то пациент умрет;
- Повреждение почечной ткани вследствие гипоксии, что провоцирует развитие острой почечной недостаточности, а впоследствии и хронической почечной болезни;
- Внутрибольничная инфекция, которая проявляется в виде пневмонии. Устойчивые к обработке антисептиком патогенные микроорганизмы у ослабленных пациентов способны вызвать тяжелую госпитальную пневмонию.