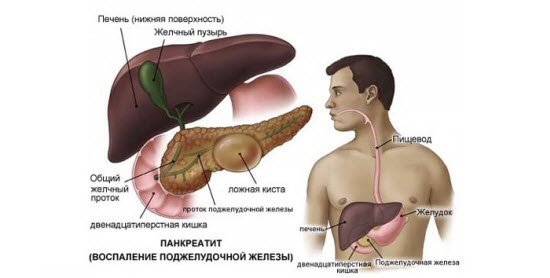
Питание при болях в поджелудочной железе
Содержание:
- Как лечить народными средствами?
- Общие рекомендации по питанию при панкреатите и гастрите
- Меню при обострении панкреатита поджелудочной железы
- Общие правила питания
- Как питание влияет на здоровье поджелудочной железы
- Особенности питания
- Разрешенные продукты
- Опасность панкреатита
- Роль диеты при воспалении поджелудочной железы
- Допустимая пища
- Топ-8 Фруктов:
- Причины панкреатита, роль питания
- Первые блюда
Как лечить народными средствами?
Народные средства могут существенно облегчить течение заболевания. Следующие народные рецепты были проверены многими поколениями и благотворно влияют на организм.

- Укропная вода. 1 ложку семян укропа залить 1 стаканом кипятка. Настоять в течение часа и процедить. Весь стакан нужно выпить в течение дня маленькими порциями.
- Настой овса. 500 гр овсянки нужно залить 1 литром кипятка, настоять в течение часа, процедить, остудить и пить по половине стакана 3 раза в день.
- Травяной сбор. Нужно взять по одной части зверобоя продырявленного, пустырника и мяты перечной и залить смесь 0,5 л кипятка. Настаивать в течение получаса и принимать по половине стакана за полчаса до еды.
- Льняной кисель. 1 ст. ложку льняных семян варить в 200 мл воды в течение 10 минут. Настаивать полученный отвар нужно в течение часа. Далее процедить и пить тёплым.
Внимание! Народные средства не заменят медикаментозную терапию, но могут существенно облегчить течение болезни и её симптомы.
Общие рекомендации по питанию при панкреатите и гастрите
При назначении диеты для желудка и поджелудочной железы используются одинаковые принципы:
- дробность питания маленькими порциями (4–6 раз в день, в зависимости от стадии и тяжести болезни) в одно и то же время,
- измельчение пищи — исключить грубую пищу, большие куски,
- температура — полезно употреблять теплую еду, избегать слишком горячей или холодной,
- соблюдать калорийность, соответствующую фазе заболевания, и избегать запрещенных продуктов, чтобы не обострить болезнь,
- не есть как минимум за 2 часа до сна, чтобы дать отдых желудку.
Приготовление пищи при этой патологии также основано на общих правилах:
- готовить еду лучше на пару или варить (для этих целей подходит мультиварка), рекомендуется также тушить или запекать,
- полностью исключать жареные блюда,
- бульоны должны быть нежирными и не содержать экстрактивных веществ. С этой целью мясо варят, сливая первый бульон, в котором содержится основная часть вредных для слизистой веществ.
Что можно есть, когда болит желудок и поджелудочная?
Список разрешенных продуктов зависит от стадии заболеваний: в фазу ремиссии и обострения их набор отличается. К рекомендованным продуктам относятся:
- пшеничный хлеб в подсушенном виде или сухарики из него,
- супы, приготовленные на воде или овощных бульонах: в них можно добавлять макароны и крупы (рисовую, гречневую, овсянку),
- каши из этих же круп с небольшим количеством сливочного масла,
- нежирные сорта мяса или рыбы: приготовленное из них суфле, фрикадельки, котлеты. Рыбу рекомендуется запекать, отваривать или готовить на пару,
- яйца — в виде омлета из куриных белков,
- нежирные кисломолочные продукты: сыр, кефир, творог, молоко — в период ремиссии при отсутствии противопоказаний,
- овощи только в отварном виде, измельченные до пюреобразной консистенции,
- из фруктов: запеченные в духовке яблоки, которые особенно полезны, ели развилась анемия при панкреатите,
- напитки: кисели, компоты, отвар из шиповника, слабо заваренный чай, минеральная вода без газа.
Какие продукты запрещено употреблять при совместном течении заболеваний?
Питание при воспалительном процессе в желудке и поджелудочной железе должно быть сбалансированным и правильно подобранным. В стадии обострения диета ужесточается. Но существует ряд ограничений, которые необходимо тщательно выполнять, независимо от выраженности симптомов заболеваний. Они общие для всех: соблюдать их должен и взрослый, и ребёнок.
Запрещенные продукты:
- хлеб из ржаной муки, свежая сдоба и выпечка, блины, пончики, вергуны — все жареное,
- супы на крепких мясных, грибных, рыбных бульонах, окрошка, рассольник,
- бобовые (горох, соя, фасоль),
- определенные виды круп: кукурузная, перловка, ячневая,
- жирное цельное молоко, острые сыры,
- яйца в любом приготовленном виде, кроме омлета из белка,
- некоторые овощи — лук, чеснок, белокочанная капуста, редька, редиска, грибы, огурцы, щавель, шпинат,
- фрукты и ягоды,
- сладости — шоколад, халва, мороженое,
- напитки — алкоголь любой крепости, крепкий чай, кофе, какао, соки.
Цель назначения диетического питания при патологии ЖКТ — уменьшить любое воздействие на больной орган, включая функциональную нагрузку, снизить раздражающие факторы на слизистую желудка. Тем самым уменьшаются клинические проявления, и не допускается вовлечение в патологический процесс других пищеварительных органов, таких как желчный пузырь и кишечник.
Питание при обострении патологий
Если одновременно обостряется хронический гастродуоденит и панкреатит, продукты, которые используются для готовки, практически не отличаются по своему разнообразию при этих патологиях. При панкреатите фактором риска являются алкогольные и газированные напитки, а также чрезмерное количество жирной еды. Одновременно они вызывают воспалительный процесс в слизистой желудка, приводящий к нарушениям выработки соляной кислоты и функций переваривания.
В таких случаях необходимо не только придерживаться диеты, но и выполнять определенные требования:
- пятиразовый прием пищи (первый завтрак, второй завтрак, обед, полдник, ужин),
- значительное уменьшение порций,
- запрещение есть всухомятку и на ходу,
- ужин не позднее чем за 2 часа до еды,
- исключение жареных блюд, разрушающих поджелудочную железу,
- расчет энергетической ценности — пониженный калораж пищи в этот период.
Для полноценного питания в период обострения заболеваний желудка и поджелудочной железы необходимо ориентироваться на данные, которые содержит специальная таблица с указанием разрешенных продуктов и калорийности каждого из них.
Меню при обострении панкреатита поджелудочной железы
Разработка рациона
В меню включают следующие продукты питания, употребление которых обеспечивает организм необходимыми питательными веществами, но при этом не имеет раздражающего действия на поджелудочную железу. Еду готовят на пару или подают в отварном виде, и не должна содержать сырые овощи или фрукты.
Супы должны быть на воде или нежирном мясном (рыбном) бульоне. Лучше всего слизистые или протертые. Ни в коем случае, в супах не должно быть зажарки. Каши необходимо готовить на воде или на молоке, разбавленной напополам с водой.
В меню должны входить мясо и рыба. Но только не жирных сортов. Самой диетической рыбой считается треска, которая имеет 1,4% жира. Такая рыба быстро переваривается желудочно-кишечного тракта и легко усваивается. Не вызывает сильной стимуляции ферментативной функции поджелудочной железы, поэтому считается оптимальной при панкреатите.
Из мяса дают предпочтение – кролику, индейке, вырезке из говядины или грудке из курицу. Готовят мясные продукты на пару, запекают с овощами или отваривают. Можно приготовить тефтели или котлеты наполовину овощные.
В меню включают следующие продукты питания:
- Приготовленные на пару, отварные или тушеные овощи;
- «вчерашний» хлеб;
- Запеченные фрукты (яблоки);
- Нежирные молочно-кислые продукты;
- Напитки – компот, кисели, некрепкий чай;
- нежирные сорта мяса – куриная грудка, индейка, вырезка из говядины и телятины, кролик;
- нежирная морская рыба – минтай, путассу, хек, камбала, вобла, треска;
- нежирная речная рыба – лещ, окунь, щука судак, карась, линь.
Последний прием пищи, должен быть не позднее, чем за 2-3 часа до сна. Для перекуса перед сном предпочитают галетное печенье и компоты или кисели.
Составление меню
Примерное меню на один день при хроническом панкреатите. Выключены продукты, что нельзя есть при болезни поджелудочной железы и подобран рацион, максимально щадящий для организма.
Завтрак: омлет, приготовленный на пару, каша, отваренная на молоке (гречневая, рисовая или другая), пополам с водой и некрепкий чай;
Вариант: манная каша без масла, компот из сухофруктов с галетным печеньем;
Второй завтрак (ланч): нежирный творог около 100 гр, кисель или компот;
Вариант: печеное яблоко или творожная запеканка;
Обед: вегетерианский суп, отварная куриная грудка и компот из сухофруктов;
Вариант: суп без зажарки, мясной рулет на пару, отвар из шиповника;
Полдник: печеные яблоки или сухарики с отваром шиповника;
Вариант: стакан нежирного кефира;
Ужин: овощное пюре (картошка, кабачок, морковь), паровые котлеты, чай на травах;
Вариант: каша на молоке, грудка куриная отварная, кисель;
Вечерний перекус: стакан нежирного кефира или ряженки или фруктовый кисель.
Вариант: отвар шиповника.
На вопрос можно ли мороженое при панкреатите – ответ можно дать такой – ограничивают употребление жирного и очень сладкого мороженого. Можно включить в рацион мороженое только пломбир, не более, чем ½ пачки и без любых добавлений (шоколад, орехи, сгущенка).
Памятка пациенту
Каждый пациент должен знать правила употребления пищи, и что нельзя есть при панкреатите. Рассмотрим рекомендации:
- Питание должно быть дробное, то есть, небольшими порциями до 5-6 раз в день;
- Диету придерживаются не менее полу года, хотя в конечном итоге, больной должен придерживаться такой диеты на протяжении всей жизни;
- Пища должна быть калорийной, согласно потребности;
- Нельзя употреблять продукты из списка, приведенного выше, что нельзя есть при заболевании поджелудочной железы;
- Не допускается переедание;
- Можно ли при панкреатите мороженое – ограниченное употребление нежирного пломбира.
Кроме того, необходимо своевременное лечение любых заболеваний желудочно-кишечного тракта для профилактики осложнений и уменьшения количества обострений заболевания.
Общие правила питания
Представить процесс лечения любых недугов поджелудочной без бережного отношения и создания максимально щадящих условий для работы ЖКТ невозможно. Поэтому всем пациентам необходимо придерживаться следующих правил:
- Употреблять исключительно механически щадящую пищу, то есть из рациона больных полностью исключаются все продукты, способные так или иначе раздражать слизистые кишечника, так как это рефлекторно активизирует секреторную функцию поджелудочной железы. Следовательно, кушать разрешается только измельченные продукты, каши, пюре, слизистые супы, супы-пюре и т.п.
- Употреблять только химически нейтральную пищу, то есть пациентам придется распрощаться с острой, соленой и пряной пищей.
- Полностью исключить жареные блюда, так как для их переваривания требуется много времени и усилий. Вместо них рекомендуется есть отварную, тушенную, а еще лучше приготовленную на пару пищу.
- Поджелудочная железа любит постное питание. Поэтому употреблять стоит только обезжиренные продукты, постные сорта мяса, рыбы, сыра и так далее.
- Принимать теплую пищу. На столе страдающих заболеваниями поджелудочной железы нет места горячим блюдам и напиткам. То же самое справедливо и в отношении холодных продуктов. Такой строгий термический режим обусловлен тем, что употребление холодной или горячей пищи стимулирует выработку пищеварительных ферментов и нагружает больную железу.
- Соблюдать дробность питания. Всем больным настоятельно рекомендуется принимать пищу не менее 5 раз в день небольшими порциями. Это позволит пищеварительной системе работать в размеренном ритме и не испытывать перегрузок.
 Протертые блюда – основа питания больных при обострениях заболеваний поджелудочной железы
Протертые блюда – основа питания больных при обострениях заболеваний поджелудочной железы
Обычно питание при обострении недугов поджелудочной железы на несколько дней рекомендуется отменить, то есть 2–4 дня стоит не есть вообще ничего, а лишь много пить теплой негазированной воды. Такое лечебное голодание поможет организму и, в частности, органам пищеварения восстановиться и снова приняться за выполнение своих функций
Очень важно правильно начинать питаться после подобных разгрузочных дней
Запрещенные продукты
Как правило, больным при заболеваниях поджелудочной железы показана диета №5, поэтому к числу запрещенных продуктов относятся:
- свежий хлеб и сдоба;
- мясные, грибные и крепкие овощные бульоны;
- консервация;
- маринованные продукты;
- пряности;
- майонез;
- шоколад;
- горчица;
- колбасы и пр.;
- сало;
- кофе;
- кондитерские изделия;
- соки и кислые фрукты, ягоды;
- лук, редис, редька, имбирь, бобовые;
- газированные напитки;
- грибы;
- алкоголь;
- чипсы, сухарики, фастфуд и т.д.
Разрешенные продукты
Конечно, на первый взгляд кажется, что при наличии и, особенно,при обострении патологий поджелудочной железы питание ограничивается жалким выбором продуктов. Но это не так. Больным разрешается кушать:
- крупы;
- сухари;
- вчерашний хлеб;
- мясо индейки, курицы, ягненка, постную телятину;
- судака, треску, сазан, окунь;
- галетное печенье;
- желе;
- овсяный, рисовый, овощной, перловый суп;
- картофель, морковь, кабачки;
- печеные яблоки;
- йогурт;
- кисель.
Безусловно, рацион больных панкреатитом и другими заболеваниями довольно узок, тем не менее творческий подход и приложение некоторых усилий позволит существенно разнообразить его. Даже из разрешенных продуктов питания при правильном подходе можно приготовить много вариантов вкусных, а, главное, полезных блюд.
На рисунке ниже можно ознакомиться с примерным перечнем запрещенных и дозволенных продуктов при заболеваниях поджелудочной железы.

Как питание влияет на здоровье поджелудочной железы
Научно доказано, что здоровье человека, не говоря уже о функционировании пищеварительного тракта, зависит от питания. Некоторые продукты позволяют сохранить молодость и долголетие, предотвратить развитие тяжелых заболеваний. А другие, наоборот, негативно влияют на пищеварительный тракт.
Я писала целую статью о том, как питаться правильно и полезно, чтобы сохранить здоровье, читайте ЗДЕСЬ.
Излишнее потребление жиров и недостаток белков в рационе заставляют поджелудочную железу работать на износ, в избыточном объеме вырабатывать ферменты. Несбалансированное питание приводит к набору веса, из-за чего появляются другие проблемы со здоровьем. Может повышаться сахар, возрастать уровень триглицеридов в крови, что способствует накоплению жира в поджелудочной и развитию панкреатита.
О последствиях неправильного питания для здоровья я писала подробнее ЗДЕСЬ, читайте и изучайте!
Чтобы поддерживать здоровье органа, необходимо знать полезные и вредные продукты. Первые нужно включить в рацион, а последние – исключить. Рассмотрим первую и вторую группу, но сначала узнаем какое же питание нужно для здоровья поджелудочной железы.
Особенности питания
Независимо от вида заболевания, соблюдение диеты является важным этапом терапии. При правильном подходе к этому вопросу можно не только ускорить процесс выздоровления, но и предупредить рецидивы.

Правильное питание для печени и поджелудочной
Особенность диетотерапии заключается в следующем:
пациент должен кушать только отваренные блюда или те, которые были приготовлены на пару. Такая пища принесет организму намного больше пользы и питательных веществ;
питаться нужно дробно. Под термином «дробное питание» подразумевается частое употребление пищи, но небольшими порциями. Чтобы не нагружать пищеварительную систему, нужно избегать переедания;
в период лечения вся употребляемая пища обязательно должна быть в перетертом или жидком виде
Это важное условие;
не рекомендуется употреблять очень холодные или горячие блюда, независимо от их вида или способа приготовления. Только от теплой пищи можно ожидать пользы;
различные виды каш готовить необходимо на воде, а после приготовления – перетирать для лучшего усваивания и снятия нагрузки на кишечник и поджелудочную.

Особенности питания
Многие недооценивают эффект от правильной диеты, но большую часть нарушений желудочно-кишечного тракта можно избежать или вылечить с помощью одного лишь питания. Поэтому если вам пришлось столкнуться с болезнями поджелудочной железы, то готовьтесь к кардинальному изменению своего дневного рациона.
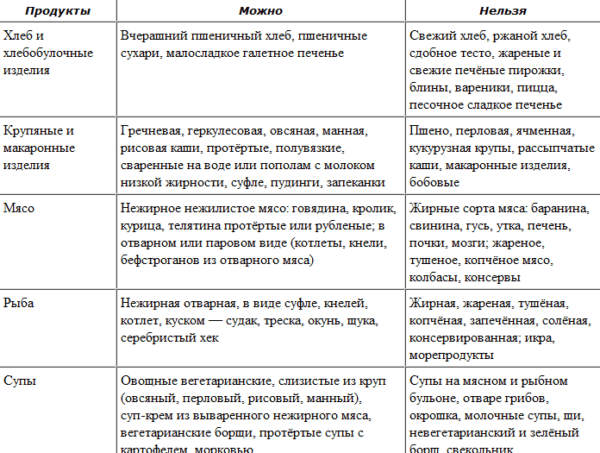
Что можно и чего нельзя
Разрешенные продукты
Есть целый список продуктов, употреблять которые можно на период лечения. К ним относятся:
- сладкие сорта яблок;
- разные виды каш (тыквенная, гречневая и т. д.);
- рыба нежирных сортов;
- черствый хлеб;
- перепелиные и куриные яйца (только белки);
- фруктовые компоты;
- нежирные сорта рыбы и мяса;
- вареные овощи;
- различные фруктовые салаты, например, винегрет;
- супы из овощей, борщи.

Продукты для поджелудочной железы
Такая диета эффективна не только при развитии панкреатита, но и других заболеваний поджелудочной. Разрешенных продуктов достаточно много, поэтому можно вносить в рацион всяческие разнообразия в виде того или иного блюда. К тому же существует масса рецептов, где даже нежирная рыба с овощами получается очень вкусной.
Запрещенные продукты
Крайне важным является исключить из рациона все продукты, которые могут навредить железе и всему организму на период лечения. В первую очередь, нужно отказаться от таких продуктов:
- свежий хлеб, особенно белый;
- сладкие газированные напитки, кофе;
- различные сладости (выпечка, сдоба, шоколад в большом количестве);
- некоторые фрукты и ягоды (клюква, виноград, бананы, гранаты);
- фасоль, горох и другие бобовые;
- жирные сорта мяса и рыбы;
- наваристые бульоны;
- сало, грибы;
- острые приправы, пряности, соусы;
- фаст-фуд (гамбургеры, хот-доги и т. д.);
- консервированные продукты, маринады;
- спиртные напитки;
- жирная, жаренная и копченая пища.

От фаст-фуда придется отказаться
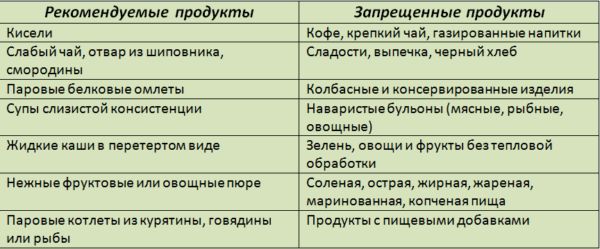
Рекомендуемые и запрещенные продукты
Разрешенные продукты
Диета при болезни желудка и поджелудочной железы включает:
- Первые блюда, приготовленные на овощном бульоне. Чаще всего это крупяные супы (манный, гречневый, овсяный, рисовый) с добавлением протертых овощей. Для повышения калорийности и улучшения вкуса в них вводят яично-молочную смесь, небольшое количество сливок (при хорошей переносимости), мясной фарш и масло. Для разнообразия можно готовить овощные и крупяные супы-пюре. При хорошей переносимости в первые блюда можно добавлять укроп.
- Изделия из нежирного мяса (говядина, нежирная свинина, курица, индейка, кролик) — паровые тефтели, котлеты, кнели, суфле, зразы, паштеты. Из отварного мяса и птицы готовят пюре.
- Негрубые овощи — картофель, тыква, морковь, цветная капуста, кабачки, зеленый горошек, и свекла. Первое время их готовят в отварном виде и пюрируют, добавляют сливочное масло. В период ремиссии можно употреблять сырые овощи: тертая морковь с растительным маслом, тертая тыква, помидоры и огурцы без кожицы.
- Блюда из нежирной рыбы — первое время рубленые (котлеты, тефтели, фрикадельки, зразы), а позже кусковые. Кожу удаляют, а блюда готовят на пару.
- Разваренные каши на воде. Используют крупы, не содержащие большое количество клетчатки — рис, гречневую, манную, овсяную. Крупы можно использовать для приготовления пудингов, добавляя творог. Каши при хорошей переносимости молока можно варить с его добавлением.
- Подсушенный белый хлеб, сухой бисквит и печенье.
- Некислые на вкус кисломолочные продукты не высокой жирности. Молоко при панкреатите может плохо переноситься, поэтому оно используется только как добавка в соусы, омлеты, каши и супы. Рацион больных включает не только творог, но и блюда с ним — можно готовить сырники и пудинги, также разрешается употреблять тертый сыр.
- Яйца всмятку или в виде омлета (при панкреатите лучше употреблять белковые омлеты).
- Десерты из протертых ягод на основе манной крупы. Сладкие ягоды и фрукты в термически обработанном виде (запеченные, пюре, кисели, компоты с протертыми фруктами, муссы, желе).
- Сухофрукты употребляют в распаренном и протертом виде. На десерт можно позволить белковые меренги, зефир, пастилу, желейный мармелад, в небольшом количестве варенье и мед. В ремиссию допускается употребление сырых фруктов и ягод в протертом виде.
- Разбавленные сладкие фруктовые соки, некрепкий чай, чай с молоком, настой шиповника, компоты из свежих и сухих фруктов. Морковный сок и компоты из сухофруктов показаны при панкреатите при наличии дефицита калия.
| Белки, г | Жиры, г | Углеводы, г | Калории, ккал | |
| кабачки | 0,6 | 0,3 | 4,6 | 24 |
| капуста брокколи | 3,0 | 0,4 | 5,2 | 28 |
| капуста цветная | 2,5 | 0,3 | 5,4 | 30 |
| картофель | 2,0 | 0,4 | 18,1 | 80 |
| морковь | 1,3 | 0,1 | 6,9 | 32 |
| свекла | 1,5 | 0,1 | 8,8 | 40 |
| тыква | 1,3 | 0,3 | 7,7 | 28 |
| абрикосы | 0,9 | 0,1 | 10,8 | 41 |
| бананы | 1,5 | 0,2 | 21,8 | 95 |
| нектарин | 0,9 | 0,2 | 11,8 | 48 |
| персики | 0,9 | 0,1 | 11,3 | 46 |
| яблоки | 0,4 | 0,4 | 9,8 | 47 |
| клубника | 0,8 | 0,4 | 7,5 | 41 |
| малина | 0,8 | 0,5 | 8,3 | 46 |
| курага | 5,2 | 0,3 | 51,0 | 215 |
| урюк | 5,0 | 0,4 | 50,6 | 213 |
| чернослив | 2,3 | 0,7 | 57,5 | 231 |
| гречневая крупа (ядрица) | 12,6 | 3,3 | 62,1 | 313 |
| манная крупа | 10,3 | 1,0 | 73,3 | 328 |
| овсяная крупа | 12,3 | 6,1 | 59,5 | 342 |
| овсяные хлопья | 11,9 | 7,2 | 69,3 | 366 |
| рис белый | 6,7 | 0,7 | 78,9 | 344 |
| лапша | 12,0 | 3,7 | 60,1 | 322 |
| сухари из белого хлеба | 11,2 | 1,4 | 72,2 | 331 |
| хлеб пшеничный | 8,1 | 1,0 | 48,8 | 242 |
| варенье | 0,3 | 0,2 | 63,0 | 263 |
| желе | 2,7 | 0,0 | 17,9 | 79 |
| зефир | 0,8 | 0,0 | 78,5 | 304 |
| пастила | 0,5 | 0,0 | 80,8 | 310 |
| печенье мария | 8,7 | 8,8 | 70,9 | 400 |
| мед | 0,8 | 0,0 | 81,5 | 329 |
| сахар | 0,0 | 0,0 | 99,7 | 398 |
| соус молочный | 2,0 | 7,1 | 5,2 | 84 |
| кефир | 3,4 | 2,0 | 4,7 | 51 |
| кефир 1.5% | 3,3 | 1,5 | 3,6 | 41 |
| сметана | 2,8 | 20,0 | 3,2 | 206 |
| простокваша 1% | 3,0 | 1,0 | 4,1 | 40 |
| ацидофилин 1% | 3,0 | 1,0 | 4,0 | 40 |
| творог | 17,2 | 5,0 | 1,8 | 121 |
| творог 1% | 16,3 | 1,0 | 1,3 | 79 |
| творог 1.8% (нежирный) | 18,0 | 1,8 | 3,3 | 101 |
| говядина вареная | 25,8 | 16,8 | 0,0 | 254 |
| говяжий язык вареный | 23,9 | 15,0 | 0,0 | 231 |
| телятина отварная | 30,7 | 0,9 | 0,0 | 131 |
| кролик | 21,0 | 8,0 | 0,0 | 156 |
| курица вареная | 25,2 | 7,4 | 0,0 | 170 |
| индейка | 19,2 | 0,7 | 0,0 | 84 |
| яйца куриные | 12,7 | 10,9 | 0,7 | 157 |
| яйца перепелиные | 11,9 | 13,1 | 0,6 | 168 |
| камбала | 16,5 | 1,8 | 0,0 | 83 |
| минтай | 15,9 | 0,9 | 0,0 | 72 |
| путассу | 16,1 | 0,9 | — | 72 |
| треска | 17,7 | 0,7 | — | 78 |
| хек | 16,6 | 2,2 | 0,0 | 86 |
| щука | 18,4 | 0,8 | — | 82 |
| масло сливочное | 0,5 | 82,5 | 0,8 | 748 |
| масло подсолнечное | 0,0 | 99,9 | 0,0 | 899 |
| масло топленое | 0,2 | 99,0 | 0,0 | 892 |
| вода минеральная | 0,0 | 0,0 | 0,0 | — |
| кофе с молоком и сахаром | 0,7 | 1,0 | 11,2 | 58 |
| чай черный с молоком и сахаром | 0,7 | 0,8 | 8,2 | 43 |
| абрикосовый сок | 0,9 | 0,1 | 9,0 | 38 |
| морковный сок | 1,1 | 0,1 | 6,4 | 28 |
| персиковый сок | 0,9 | 0,1 | 9,5 | 40 |
| тыквенный сок | 0,0 | 0,0 | 9,0 | 38 |
| шиповниковый сок | 0,1 | 0,0 | 17,6 | 70 |
| * данные указаны на 100 г продукта |
Опасность панкреатита
Оставшись без лечения, панкреатит может вызвать серьезные осложнения и даже смерть. При наличии симптомов необходимо обратиться за медицинской помощью.
- Псевдокисты накапливают жидкость. Если они рвутся, то вызывают инфекцию и внутреннее кровотечение.
- Воспаление в поджелудочной железе делает ее уязвимой для бактерий и инфекции. В некоторых случаях может потребоваться хирургическое вмешательство.
- Может возникнуть почечная недостаточность, требующая проведения диализа.
- Проблемы с дыханием могут развиваться по мере того, как изменения в организме могут влиять на уровень кислорода.
- Диабет может возникать по мере повреждения клеток, вырабатывающих инсулин.
- Недоедание является довольно распространенным явлением, поскольку поджелудочная железа производит меньше ферментов, что затрудняет расщепление и переработку основных питательных веществ.
- Рак поджелудочной железы связан с длительным воспалением поджелудочной железы, часто обусловленным хроническим панкреатитом.
Роль диеты при воспалении поджелудочной железы
Воспаление поджелудочной железы приводит к нарушению метаболических процессов. Это, в первую очередь, ведет к дисфункции органов пищеварения, а потом к дисбалансу организма в целом.
Воспаление поджелудочной железы
Первой при воспалении «выходит из строя» переваривающая функция железы. Потом страдает и внутрисекреторная, что грозит нарушением углеводного обмена и повышением сахара в крови.

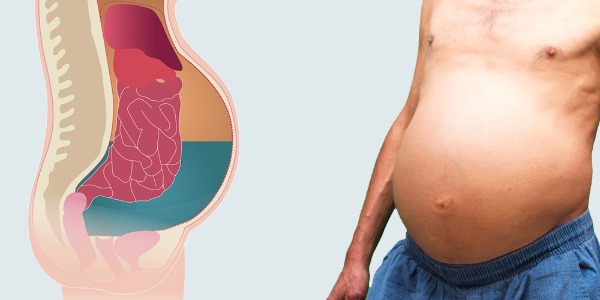
Симптомы острого панкреатита крайне болезненны
Неполадки с поджелудочной железой женщина ощутит довольно быстро. Их выявит:
- вздутие живота;
- подташнивание до рвоты;
- болевые приступы, отдающие в поясницу, иногда в подреберье;
- понос;
- ощущение разбитости, хронической усталости.
При серьезных обострениях недуга возможно повышение температуры, пожелтение кожи и склеры. Здесь нужна срочная помощь медиков.
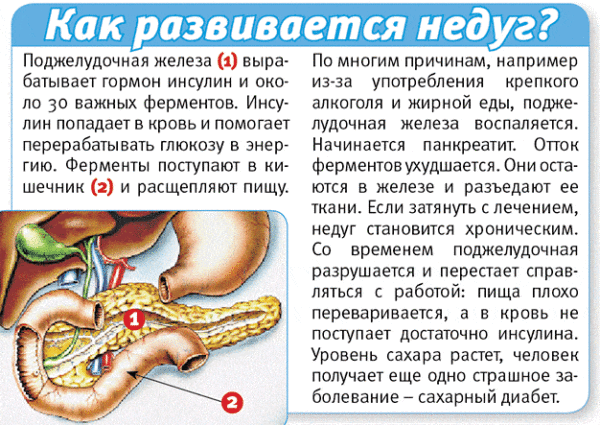
Панкреатит
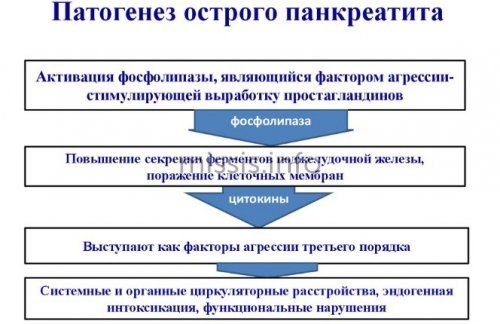
Комплексная терапия воспалительных недугов вышеупомянутых органов непременно предполагает особую диету, которая помогает нормализации обменных процессов, тормозит воспаление. Последнее происходит за счет исключения продуктов, способствующих увеличению выработки железой ферментов (гиперферментемии).
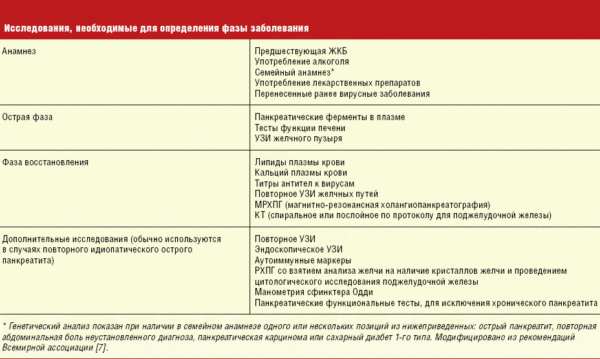
Стадию панкреатита определяют, проведя исследования
Допустимая пища
Описанные ниже продукты нужно употреблять редко. А при возможности полностью исключить из своего рациона. Поскольку они тяжелы для желудка и чрезмерно напрягают поджелудочную железу. При употреблении таких продуктов возникают сбои в работе поджелудочной железы. К таким продуктам относят:
Субпродукты, колбаса (ограничить)
Свиная печень 18.99г 4.22г 3.38г 116.38 ккал (487 кДж)
Рекомендуется употреблять не чаще, чем один раз в 3-4 недели. Самое главное – это длительное вымачивание (2-3 часа).
Сладости (ограничить)
Вафли без начинки 3.20г 2.80г 81.00г 342.00 ккал (1431 кДж)
Свести их употребление к примерно, 100 граммам в сутки на взрослого человека средней комплекции
| Печень трески | 4.88 г | 61.39 г | 1.45 г | 590.56 ккал (2472 кДж) | Не чаще одного раза в месяц съедать по 3-4 чайных ложки печени трески |
| Варенье абрикосов | 0.00 г | 0.00 г | 62.00 г | 236.00 ккал (987 кДж) | Максимально в день можно съесть три чайных ложки варенья. |
Топ-8 Фруктов:
1. Ежевика и черника: эти ягоды богаты ресвератролом, марганцем, клетчаткой и витаминами С и К, которые поддерживают здоровое пищеварение. Попробуйте насыщенный питательными веществами салат из ежевики с лимоном, который содержит полезное для сердца оливковое масло, семена кунжута и миндаль.
2. Вишни: с низким содержанием калорий и высоким содержанием основных питательных веществ, вишни являются идеальным перекусом, который способствует потери лишнего веса, уменьшает воспаление и способствует спокойному сну.
3. Арбуз: отличный источник витаминов А, В и С, а также калия, магния и марганца. Ешьте арбузный смузи на завтрак или полдник;
4. Черные сливы: с низким гликемическим индексом, плюс доказано, что сливы снижают уровень холестерина и помогают в пищеварении. Сливы являются идеальным фруктом при панкреатите.
5. Красный виноград: выводит лишнюю жидкость и снимает воспаление. В качестве перекуса попробуйте сытный салат из винограда, куриного филе и грецкого ореха.
6. Манго: совместно с клетчаткой и витамином С, манго также содержат необходимые минералы, включая железо, кальций, калий и магний. Этот супер фрукт связан с улучшением уровня глюкозы в крови и гликемического контроля.
7. Яблоки: высокое содержание клетчатки, снижает воспаление и помогает в пищеварении. Можно использовать как в сыром виде, так и в качестве гарнира или десерта. Например, запеченное яблоко+творог (не жирный), обеспечивает белок, кальций и здоровую клетчатку.
8. Гранат: сладкий и хрустящий, этот супер фрукт наполнен клетчаткой, калием и витаминами C и K.
Причины панкреатита, роль питания
Болезнь проявляется болью в животе, тошнотой, метеоризмом. Интенсивность болевых ощущений зависит от характера течения воспалительного процесса:
- Острый панкреатит. Сопровождается сильной, ну просто невыносимой болью под левым ребром, которая отдает в спину, опоясывает тело. Из-за такой клинической картины панкреатит можно перепутать с аппендицитом, печеночной коликой или сердечным приступом. Острый приступ чаще всего возникает на фоне приема острой пищи или алкоголя.
- Хронический панкреатит. В 80-90% присущий болевой синдром, для 10-20% пациентов характерна безболевая форма. Приступы возникают при нарушении диетического питания, после употребления алкоголя. Продолжительность обострений от 10 дней до 1-2 месяцев.
В 70% случаев панкреатит вызван злоупотреблением алкоголем или же желчнокаменной болезнью. Другие причины:
- токсическое воздействие лекарств;
- травма поджелудочной во время операции;
- пищевые отравления;
- аутоиммунные процессы;
- заболевания органов пищеварения, в том числе холецистит, гастрит, гепатит;
- попадание желчи в поджелудочную;
- муковисцидоз (самая частая причина у детей);
- наследственность.
Хроническое воспаление чаще развивается после нескольких приступов острого панкреатита или при регулярном употреблении алкогольных напитков.
Первые блюда
Первые блюда важны для правильного процесса пищеварения, особенно при таком заболевании, как панкреатит поджелудочной железы. Рецептов диетических супчиков много, поэтому составить примерное меню будет очень просто.
Сырный суп с куриной грудкой
При заболевании можно сварить очень легкий, но вкусный сырный суп. Для приготовления используем куриную грудку, которая входит в список диетических мясных продуктов.
Ингредиенты:
- 300 г куриной грудки;
- 200 г брокколи;
- 1,5 ст. сливочного сыра;
- 2 ст. л. коричневого риса;
- 1 ст. л. оливкового масла;
- 2 черенка сельдерея;
- 1 морковь;
- 1 корень пастернака;
- 1 сладкий перец;
- 0,5 луковицы;
- зелень и специи по вкусу.

Приготовление:
- В кастрюлю с водой отправляем куриную грудку и сразу засыпаем хорошо промытый рис, ставим на огонь.
- Брокколи разбираем на соцветия, сельдерей режем очень мелко (можно воспользоваться корейской теркой) и высыпаем в отдельную миску.
- Теперь в общую емкость также через терку пропускаем сладкий перец, лук, морковь и пастернак.

Зелень укропа, петрушки и лук мелко шинкуем.

- Возвращаемся к грудке. После закипания варим 20 минут, а затем добавляем пастернак.
- Как только куриное мясо полностью будет готово, достаем, а в бульон закладываем овощи – морковь, лук, пастернак и перец, варим 5-7 минут.
- В это время на тонкие волокна разбираем куриную грудку.

- После мясо возвращаем в кастрюлю, а следом отправляем соцветия брокколи.
- Также добавляем соль по вкусу, сливочный сыр с низким процентом жирности, оливковое масло.
- Все хорошо размешиваем, доводим суп до кипения, ждем 3 минуты, засыпаем зелень и выключаем огонь.

- Даем супу настояться 10 минут и можно подавать к столу.
- Чтобы облегчить состояние поджелудочной железы, все овощи нужно как можно мельче нарезать, а рис должен хорошо развариться, вот почему мы добавляем его в самом начале процесса приготовления.