Что означает диагноз инфильтрат брюшной полости
Содержание:
- Причины
- Диагностика
- К каким докторам следует обращаться если у Вас Воспалительный инфильтрат:
- Лечение
- Проявления патологии
- Возбудители пневмоний в лёгких
- Диагностика
- Что такое постинъекционный инфильтрат?
- Разновидности
- Диагностика болезни Воспалительный инфильтрат
- Лечебный процесс
- Другие заболевания из группы Болезни зубов и полости рта:
- Диагностика
- Что такое Воспалительный инфильтрат —
- Симптомы интерстициальной пневмонии
- Что такое лёгочный инфильтрат
- Online-консультации врачей
- Лечение
Причины
От появления гнойного, геморрагического и других образований после хирургического вмешательства не застрахован никто. Осложнение встречается и у маленьких деток, и у взрослых пациентов, после банального аппендицита и после операции по удалению матки (парацервикальные и другие опухоли).
Специалисты называют 3 основные причины такого явления – травмы, одонтогенные инфекции (в полости рта) и другие инфекционные процессы. Если вы попали к доктору из-за того, что воспалился послеоперационный шов, добавляется еще ряд причин:
- в рану попала инфекция;
- был неправильно проведен послеоперационный дренаж (обычно у пациентов с лишним весом);
- по вине хирурга был поврежден слой подкожной жировой клетчатки, и появилась гематома;
- шовный материал обладает высокой тканевой реактивностью.
Если рубец воспаляется только через несколько месяцев или лет после хирургических манипуляций, виноват именно шовный материал. Такую патологию называют лигатурной (лигатура – это перевязочная нить).
Спровоцировать патологию могут также склонность к аллергии у пациента, слабый иммунитет, хронические инфекции, врожденные заболевания и др.
Диагностика
Заболевание диагностируется несколькими методами. Первично врач проводит физикальное обследование, в ходе которого выявляется отставание грудной клетки в том легком, в котором начал развиваться патологический процесс. Мышечная система грудной клетки находится в тонусе, присутствуют болезненные ощущения.
Для туберкулеза, развивающегося по типу лобит, при прослушивании определяется притупление перкурторного звука. Дыхание влажное, слышны устойчивые хрипы.
Для подтверждения диагноза используют и другие диагностические методы:
- рентгенография покажет, что инфильтраты локализуются преимущественно в верхних отделах, от них отходит дорожка к корню легкого;
- общий анализ крови, который покажет снижение гемоглобина, повышение тромбоцитов, наличие лейкоцитоза;
- биохимический анализ крови показывает повышенный уровень С-реактивного белка;
- анализ мочи информирует об уменьшении концентрации фосфора в моче;
- проба Манту;
- томография;
- исследование мокроты на наличие микобактерий;
- бронхоскопия, в ходе которой оценивается состояние слизистых тканей трахеи и бронхов с применением специального аппарата – бронхоскопа.
Окончательный диагноз выставляют на основании результатов исследования мокроты, в ней обнаруживаются фибринозные свертки, тельца Коха, эозинофилы, спирали Куршмана, повышенное содержание лимфоцитов, большой количество белка. Наличие в ней микобактерий подтверждает тот факт, что у больного инфильтративный туберкулез.
Дифференциальная диагностика
Симптомы инфильтративного туберкулеза имеют общие признаки с другими заболеваниями. Чтобы не ошибиться в постановке диагноза, требуется провести дифференциальную диагностику. Инфильтративный туберкулез следует отличать от:
- плевропневмонии;
- инфаркта легкого:
- раком легкого;
- эхинококкоз;
- кандидамикозом;
- актиномикозом.
От пневмонии недуг отличается тем, что в верхних дыхательных путях не наблюдается катаральных воспалительных процессов. Туберкулез, в большинстве случаев, развивается постепенно, в отличие от пневмонии, которая характеризуется бурным проявлением симптомов, тяжелым состоянием больного и высокой температурой. Такие признаки не характерны для туберкулеза на начальном этапе, они появятся только в процессе прогрессирования заболевания.
Инфаркт легкого имеет с туберкулезом общие симптомы: кровохарканье, боль в области грудной клетки и одышка. Но для инфаркта легкого характерно внезапное начало без повышения температуры. Болезнь сопровождается тромбофлебитом вен нижних конечностей, сердечными заболеваниями.
Для того чтобы дифференцировать инфильтративный туберкулез и рак легкого, требуется провести цитологический анализ мокроты.
К каким докторам следует обращаться если у Вас Воспалительный инфильтрат:
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Воспалительного инфильтрата, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Лечение
Основная цель при лечении постоперационного инфильтрата – снять воспаление и не допустить развития абсцесса. Для этого нужно восстановить кровоток в больном месте, снять отек и ликвидировать болевой синдром. Используют, прежде всего, консервативную терапию:
- Лечение антибиотиками (если инфекция вызвана бактериями).
- Симптоматическая терапия.
- Локальная гипотермия (искусственное снижение температуры тела).
- Физиотерапия.
- Постельный режим.
Эффективными процедурами считаются УФ-облучение раны, лазеротерапия, грязелечение и др. Единственное противопоказание для физиотерапии – это гнойное воспаление. В этом случае прогревание и другие процедуры только ускорят распространение инфекции и могут вызвать абсцесс.
При появлении первых признаков абсцесса сначала используют малоинвазивное вмешательство – дренаж пораженного участка (под контролем ультразвука). В самых сложных случаях гнойник вскрывают обычным способом, используя лапароскопию или лапаротомию.
Лечение послеоперационного шва с осложнениями тоже традиционно проводят с помощью консервативных методов: антибиотики, новокаиновая блокада, физиотерапия. Если опухоль так и не рассосалась, шов вскрывают, очищают и зашивают заново.
Инфильтрат после операции может образоваться у пациента любого возраста и состояния здоровья. Сама по себе эта опухоль обычно никакого вреда не несет, но может послужить начальной стадией абсцесса – тяжелого гнойного воспаления. Опасность еще и в том, что иногда патология развивается через несколько лет после визита в операционную, когда воспаляется рубец. Поэтому необходимо знать все признаки такого заболевания и при малейших подозрениях обращаться к врачу. Это поможет избежать новых осложнений и дополнительных хирургических вмешательств.
Статью для сайта подготовила Надежда Жукова.
Когда врач ставит диагноз инфильтрат брюшной полости, что это такое, интересует любого больного. Так называют состояние, когда в органах полости или в ней самой накапливаются биологические жидкости (кровь, лимфа) либо тканевые клетки, из-за которых образуется патологическое уплотнение
Важно своевременно ликвидировать инфильтрат, чтобы он не вызвал образования абсцесса, свища или появления кровотечения. При адекватном лечении выпот рассасывается полностью, не оставляя никаких следов
Проявления патологии
Основные ее симптомы таковы:
- слабая ноющая боль в брюшной полости;
- более отчетливая резь и образование вмятины при надавливании;
- покраснение, припухлость участка брюшины, визуально различимое уплотнение под кожей;
- нормальная температура тела или небольшое повышение (при аппендиците значительное, до 39°С);
- нарушения пищеварения — запоры, поносы, метеоризм.
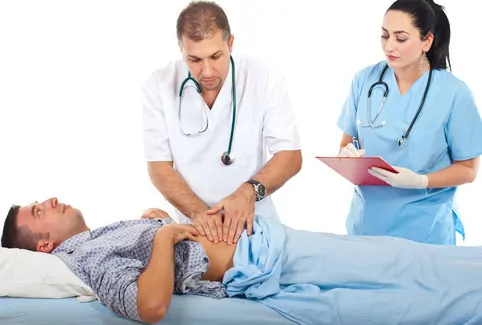
Дополнительно отличительными признаками инфильтрата могут быть такие слабо выраженные проявления, как небольшое покраснение или лоснящийся вид кожи. Симптоматика, возникающая при наличии воздуха в брюшной полости, важна для диагностики острого перитонита — тотального воспаления, опасного для жизни. При обнаружении гнойных очагов, отграниченных мышцами, для прогноза развития заболевания существенное значение имеет усиление признаков воспаления. С этой целью проводится их мониторинг и многократная пальпация органов брюшной полости.
Для определения состава экссудата применяется метод биопсии — отбора из брюшины специальной иглой образца жидкости. Последняя подвергается гистологическому анализу, который позволяет поставить окончательный диагноз. При подозрении на воспалительный инфильтрат необходима дифференциальная диагностика с учетом причины появления патологии, ее срока и условий, при которых она возникла.
Возбудители пневмоний в лёгких
Гр+ микроорганизмы:
- Гноеродный стрептококк до 4%. Часты осложнения заболеваний типа перикардит, плеврит и во время сезонной эпидемии гриппа;
- Стафилококк золотистый до 5%. Наклонность к деструкции, при вспышках эпидемии до 40%;
- Пневмококк от 70 до 96%.
Гр- организмы:
- Легионелла до 1,5%. Находится в помещениях с кондиционированием. В некоторых случаях сочетается с ОПН, высокой лихорадкой и поносом;
- Синегнойная палочка от 3 до 8%. Возбудителем является внутрибольничная инфекция с сопутствующей цитостатической и глюкокордикоидной терапией;
- Палочка Афанасьева-Пфейфера 1–5%. Находится в носоглотке в разгар эпидемии гриппа, во время болезни бронхитом, при бронхоэктазии нижней доли с вовлечением плевры;
- Протей. Распространён у людей с алкогольной зависимостью;
- Палочка кишечная. Наблюдается при сахарном диабете, находится в нижних отделах и носит сливной характер;
- Палочка Фридлендера — до 8%. Имеет гнойные осложнения, в лёгочной ткани находятся очаги распада, находится чаще в верхней доле, имеет сливной характер, протекает тяжело. Наблюдается у людей после 40 лет. Место локализации — ротовая полость.
Возбудители анаэробного типа
Случается очень редко и сопровождается зловонной мокротой.
Простейшие
Наблюдается у людей после лучевой терапии, при иммунодефиците, после трансплантации, у ослабленных после болезни и у ВИЧ-инфицированных. Стадийность — ателектатическая, отёчная, эмфизематозная. Определяется по мазкам Романовского — Гимзе.
Вирусы
Сюда относятся вирусы после трансплантации, при терапии супрессивной, респираторно-синцитальный, парагриппа и гриппа.
Микоплазма
Чаще всего присутствуют в местах скопления людей. Несоответствие между симптомами поражения лёгких, катаральными явлениями и выраженной интоксикацией.
Диагностика
Диагностировать такую послеоперационную патологию обычно труда не составляет. Врач при постановке диагноза опирается, прежде всего, на симптомы: температура (какая и сколько держится), характер и интенсивность боли и др.
Чаще всего опухоль определяется при пальпации – это плотное образование с неровными и нечеткими краями, которое отзывается болью при прощупывании. Но если хирургические манипуляции проводились на брюшной полости, то уплотнение может прятаться глубоко внутри. И при пальцевом осмотре доктор его просто не найдет.
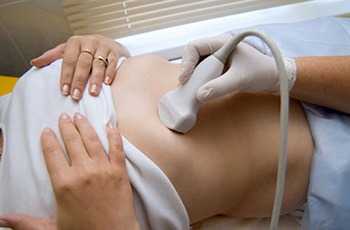
В этом случае на помощь приходят более информативные методы диагностики – УЗИ и компьютерная томография.
Еще одна обязательная диагностическая процедура – это биопсия. Анализ тканей поможет понять природу воспаления, узнать, какие клетки скопились внутри, установить, есть ли среди них злокачественные. Это позволит выяснить причину проблемы и правильно составить схему лечения.
Что такое постинъекционный инфильтрат?
Инфильтрат после укола – одно из самых частых осложнений после инъекции, наряду с гематомами. Выглядит он как небольшая плотная шишечка на том месте, куда втыкали иглу с лекарством. Предрасположенность к такому мини-осложнению обычно индивидуальна: у кого-то уплотнение на коже появляется после каждого укола, а кто-то за всю жизнь ни разу не сталкивался с такой проблемой.
Спровоцировать подобную реакцию организма на банальный укол могут следующие причины:
- медсестра плохо провела антисептическую обработку;
- иголка у шприца слишком короткая или тупая;
- неправильно выбрано место для укола;
- инъекции делают постоянно в одно и то же место;
- лекарство вводят слишком быстро.
Такую болячку можно вылечить обычной физиотерапией, йодной сеткой или компрессами с разведенным димексидом. Помогут и народные методы: компрессы из капустного листа, алоэ, лопуха. Для большей эффективности перед компрессом можно смазывать шишечку медом.
Разновидности
Воспалительный инфильтрат – основной вид такой патологии, который часто появляется после операционного вмешательства. Различают несколько типов такого воспаления, в зависимости от того, каких клеток внутри опухоли больше всего.
- Гнойный (внутри собрались полиморфноядерные лейкоциты).
- Геморрагический (эритроциты).
- Круглоклеточный, или лимфоидный (лимфоидные клетки).
- Гистиоцитарно-плазмоклеточный (внутри элементы плазмы и гистиоциты).
Воспаление любого характера может развиваться в нескольких направлениях – или рассосаться со временем (за 1-2 месяца), или превратиться в некрасивый рубец, или развиться в абсцесс.
Особой разновидностью воспалительного ученые считают инфильтрат послеоперационного шва. Такое заболевание особо коварно – оно может «выскочить» и через неделю-другую после операции, и через 2 года. Второй вариант бывает, например, после кесарева сечения, и риск, что воспаление перерастет в абсцесс, довольно высок.
Диагностика болезни Воспалительный инфильтрат
Дифференциальную диагностику воспалительного инфильтрата проводят с учетом выявленного этиологического фактора и давности заболевания. Диагноз подтверждают нормальная или субфебрильная температура тела, относительно четкие контуры инфильтрата, отсутствие признаков гнойного расплавления тканей и резкой болезненности при пальпации. Другими, менее выраженными, отличительными признаками служат: отсутствие значительной интоксикации, умеренная гиперемия кожного покрова без выявления напряженной и лоснящейся кожи. Таким образом, воспалительный инфильтрат может характеризоваться преобладанием пролиферативной фазы воспаления мягких тканей челюстно-лицевой области. Это, с одной стороны, свидетельствует об изменени реактивности организма ребенка, с другой — служит проявлением естественного и терапевтического патоморфоза.
Наибольшие трудности для дифференциальной диагностики представляют гнойные очаги, локализующиеся в пространствах, отграниченных снаружи группами мышц, например в подвисочной области, под m. masseter и др. В этих случаях нарастание симптомов острого воспаления определяет прогноз процесса. В сомнительных вариантах помогает обычная диагностическая пункция очага поражения.
При морфологическом исследовании биоптата из воспалительного инфильтрата обнаруживают типичные для пролиферативной фазы воспаления клетки при отсутствии или небольшом количестве сегментоядерных нейтрофильных лейкоцитов, обилие которых характеризует гнойное воспаление.
В инфильтратах почти всегда обнаруживают скопления дрожжевых и мицелиальных грибов рода Candida, Aspergillus, Mucor, Nocardia. Вокруг них формируются эпителиоидно-клеточные гранулемы. Мицелий грибов характеризуется дистрофическими изменениями. Можно предположить, что длительная фаза продуктивной тканевой реакции поддерживается грибковыми ассоциациями, отражающими возможные явления дисбактериоза.
Лечебный процесс
Лечение патологии противовоспалительное, иммуносупрессивное. Проводится оно гормональными препаратами — кортикостероидами и химиотерапевтическими средствами — цитостатиками. Для повышения эффективности этиотропной терапии и устранения неприятных проявлений болезни показано симптоматическое лечение.
Основная цель лечебных мероприятий и задача лечащего врача – замедление патологического процесса. Комплекс медикаментозных и физиотерапевтических процедур позволяет улучшить общее состояние пациента и предупредить развитие осложнений.
- Больным назначают высокие дозы «Преднизолона» в сочетании с «Циклоспорином», «Метотрексатом» и тщательным наблюдением за работой внутренних органов. Проводится длительный курс гормонотерапии и химиотерапии – от 3 до 6 месяцев или до года.
- Антибиотикотерапия показана при инфекционной этиологии процесса — пенициллины «Амоксициллин», «Аугментин», цефалоспорины «Цефотаксим», Цефтриаксон», макролиды «Сумамед», «Клацид».
- Пробиотики для поддержания нормальной микрофлоры кишечника – «Линекс», «Бифидумбактерин», «Бифиформ».
- Антифиброзные препараты препятствуют замещению легочной ткани соединительнотканными волокнами – “D-пеницилламин”, “Колхицин”, “Интерферон”.
- Муколитики, разжижающие и выводящие мокроту – «Амброксол», «Флюдитек», «Бронхолитин».
- Бронхолитики, расширяющие просвет бронхов и устраняющие бронхоспазм – «Сальбутамол», «Беродуал», «Пульмикорт».
- Жаропонижающие препараты показаны при лихорадке – «Ибуклин», «Нурофен», «Парацетамол».
- Препараты, влияющие на функциональную активность эндотелия – антиагреганты, ангиопротекторы и антиоксиданты: «Актовегин», «Трентал», «Пентоксифиллин».
- Поливитаминные комплексы, ускоряющие процессы выздоровления и восстановления организма.
Пациенты с острой формой пневмонии нуждаются в поддержании дыхательной функции с помощью оксигенотерапии и ИВЛ. Физиотерапия улучшает общее состояние больного и ускоряет регенерационные процессы. Наиболее эффективными при пневмонии являются следующие процедуры: ингаляции, дециметровая терапия, УВЧ-терапия, дренажный массаж, ЛФК. Кислородотерапия повышает выносливость организма при незначительных физических нагрузках, но никак не влияет на продолжительность жизни. Трансплантационные операции показаны при формировании «сотового легкого».
Прогноз интерстициальной пневмонии неоднозначный. Он зависит от формы заболевания и степени фиброзного поражения легочной ткани. Отказ от курения – обязательное условие при лечении патологии. Если соблюдать все врачебные предписания, наступает длительная ремиссия. При наличии сопутствующих патологий – пневмосклероза, дыхательной недостаточности и кардиоваскулярных расстройств продолжительность жизни редко превышает 3-5 лет. Заболевание отличается тяжелым течением и высокими показателями смертности. В редких случаях удается достичь стойкого клинического выздоровления. Наиболее опасной является острая форма патологии, характеризующаяся стремительным ухудшением дыхательной функции.
Лица, пренебрегающие лечением, должны помнить, что неуклонное прогрессирование пневмонии приводит к развитию опасных осложнений, поражению внутренних органов и пожизненной инвалидизации.
Мероприятия, минимизирующие риск развития интерстициальной пневмонии:
- Борьба с вредными привычками, особенно табакокурением,
- Регулярная вакцинация против гриппа и пневмококковой инфекции,
- Защита организма от влияния негативных провоцирующих факторов,
- Укрепление иммунитета,
- Исключение контактов с инфекционными больными,
- Рациональный режим труда и отдыха,
- Белковое и обогащенное витаминами питание.
Интерстициальная пневмония – опасное воспаление легких, требующее своевременного проведения лечебно-диагностических мероприятий. В противном случае здоровье больных необратимо ухудшается, может наступить летальный исход.
Другие заболевания из группы Болезни зубов и полости рта:
| Абразивный преканцерозный хейлит Манганотти |
| Абсцесс в области лица |
| Аденофлегмона |
| Адентия частичная или полная |
| Актинический и метеорологический хейлиты |
| Актиномикоз челюстно-лицевой области |
| Аллергические заболевания полости рта |
| Аллергические стоматиты |
| Альвеолит |
| Анафилактический шок |
| Ангионевротический отек Квинке |
| Аномалии развития, прорезывания зубов, изменение их цвета |
| Аномалии размеров и формы зубов (макродентия и микродентия) |
| Артроз височно-нижнечелюстного сустава |
| Атопический хейлит |
| Болезнь Бехчета полости рта |
| Болезнь Боуэна |
| Бородавчатый предрак |
| ВИЧ-инфекция в полости рта |
| Влияние острых распираторных вирусных инфекций на полость рта |
| Воспаление пульпы зуба |
| Вывихи нижней челюсти |
| Гальваноз |
| Гематогенный остеомиелит |
| Герпетиформный дерматит Дюринга |
| Герпетическая ангина |
| Гингивит |
| Гинеродонтия (Скученность. Персистентные молочные зубы) |
| Гиперестезия зубов |
| Гиперпластический остеомиелит |
| Гиповитаминозы полости рта |
| Гипоплазия |
| Гландулярный хейлит |
| Глубокое резцовое перекрытие, глубокий прикус, глубокий травмирующий прикус |
| Десквамативный глоссит |
| Дефекты верхней челюсти и неба |
| Дефекты и деформации губ и подбородочного отдела |
| Дефекты лица |
| Дефекты нижней челюсти |
| Диастема |
| Дистальный прикус (верхняя макрогнатия, прогнатия) |
| Заболевание пародонта |
| Заболевания твердых тканей зубов |
| Злокачественные опухоли вехней челюсти |
| Злокачественные опухоли нижней челюсти |
| Злокачественные опухоли слизистой оболочки и органов полости рта |
| Зубной налет |
| Зубные отложения |
| Изменения слизистой оболочки рта при диффузных болезнях соединительной ткани |
| Изменения слизистой оболочки рта при заболеваниях желудочнокишечного тракта |
| Изменения слизистой оболочки рта при заболеваниях кроветворной системы |
| Изменения слизистой оболочки рта при заболеваниях нервной системы |
| Изменения слизистой оболочки рта при сердечно-сосудистых заболеваниях |
| Изменения слизистой оболочки рта при эндокринных заболеваниях |
| Калькулезный сиалоаденит (слюннокаменная болезнь) |
| Кандидоз |
| Кандидоз полости рта |
| Кариес зубов |
| Кератоакантома губы и слизистой рта |
| Кислотный некроз зубов |
| Клиновидный дефект (истирание) |
| Кожный рог губы |
| Компьютерный некроз |
| Контактный аллергический хейлит |
| Красная волчанка |
| Красный плоский лишай |
| Лекарственная аллергия |
| Макрохейлит |
| Медикаментозные и токсические нарушения развития твердых тканей зуба |
| Мезиальный прикус (истинная и ложная прогения, прогеническое соотношение передних зубов) |
| Многоформная экссудативная эритема полости рта |
| Нарушение вкуса (dysgeusia) |
| Нарушение саливации (слюноотделение) |
| Некроз твердых тканей зубов |
| Ограниченный предраковый гиперкератоз красной каймы губ |
| Одонтогенный гайморит у детей |
| Опоясывающий герпес |
| Опухоли слюнных желез |
| Острый периостит |
| Острый гнойный (абсцедирующий) лимфаденит |
| Острый неспецифический сиалоаденит |
| Острый остемиелит |
| Острый остит |
| Острый серозный лимфаденит |
| Открытый прикус |
| Очагово-обусловленные заболевания полости рта |
| Пародонтит |
| Пародонтиты |
| Пародонтоз десен |
| Патологическая стираемость зубов |
| Пемфигоид (неакантолитическая пузырчатка) |
| Перекрестный прикус |
| Перикоронарит |
| Периодонтит |
| Пигментация зубов и налеты |
| Повреждения челюстно-лицевой области |
| Полная вторичная адентия |
| Предопухлевые состояния (предраки) |
| Простой (обычный) герпес |
| Пузырчатка истинная (акантолитическая) |
| Пульпит |
| Радиационный (постлучевой) некроз |
| Регионарные метастазы злокачественных опухолей челюстно-лицевой области |
| Ретенция |
| Рецидивирующий афтозный стоматит полости рта |
| Ромбовидный глоссит |
| Синдром Шегрена (синдром сухости) полости рта |
| Сифилис полости рта |
| Складчатый (скротальный, бороздчатый) язык |
| Стирание твердых тканей зуба |
| Токсикоаллергические поражения полости рта |
| Токсический стоматит при пользовании акриловыми протезами |
| Токсический стоматит при пользовании металлическими зубными протезами |
| Травматические повреждения зубов |
| Травматические поражения слизистой оболочки рта |
| Туберкулез полости рта |
| Туберкулез челюстно-лицевой области |
| Формирование неполноценного дентина |
| Формирование неполноценной эмали |
| Хронический остеомиелит |
| Хронический остит |
| Хронический неспецифический сиалоаденит |
| Хронический периостит |
| Хронический рецидивирующий герпес (herpes chronicus recidivans) |
| Частичная адентия (частичное отсутствие зубов) |
| Частичная вторичная адентия, осложненная феноменом Попова — Годона |
| Черный («волосатый») язык |
| Экзематозный хейлит |
| Экзогенные интоксикации полости рта |
| Эксфолиативный хейлит |
| Эндемический флюороз зубов |
| Эпидемический паротит у детей |
| Эрозия зубов |
| Язвенно-некротический стоматит Венсана |
| Ящур |
Диагностика
- Общий анализ крови: незначительный лейкоцитоз с нейтрофильным сдвигом влево, незначительное увеличение скорости оседания эритроцитов.
- Анализ мокроты и промывных вод бронхов: в 70% случаев выявляются микобактерии туберкулеза.
- Рентгенография легких: инфильтраты чаще локализуются в 1, 2 и 6 сегментах легкого. От них к корню легкого идет так называемая дорожка, которая является следствием перибронхиальных и периваскулярных воспалительных изменений.
- Компьютерная томография легких: позволяет получить наиболее достоверные сведения о структуре инфильтрата или каверны.
Чтобы диагностировать очаговый туберкулез, врач собирает анамнез и изучает жалобы больного. После этого проводит пальпацию и стетоакустическое обследование. При обострении хрипы можно услышать после покашливания.
Симптомы
Такое заболевание характеризуется мало выраженными симптомами или их отсутствием, поэтому обнаруживается патология при проведении флюорографического исследования. У большинства больных выявляют плохо выраженные признаки интоксикации, такие как:
- субфебрильная температура по вечерам;
- потливость;
- небольшой озноб;
- чувство жара;
- слабость.
Пациенту проводят рентген легких в 2 проекциях. При свежем заболевании на снимке очаги представлены в виде теневых образований небольшого и крупного размера, имеющих округлую форму. Нередко они локализуются в верхних отделах легких. Для хронической формы патологии характерны плотные фокусы с очагами фиброзных тяжей. При фиброзе ткани легкого мелкие очаги соединяются и перемещаются к верхушке легкого, а к плевре тянутся тени в виде полос.
К дополнительным методам исследования относят:
- бронхоскопию;
- пробу Манту.
Но такие разновидности обследования малоинформативны и назначают исключительно для того, чтобы уточнить диагноз. Например, возбудителя болезни в биологическом материале обнаруживают, если имеется полость распада. Проба Манту показывает положительную реакцию, но только в случае первичного инфицирования.
Что такое Воспалительный инфильтрат —
Для обозначения подобных форм воспалительных заболеваний многие авторы пользуются противоречивыми по значению терминами «начинающаяся флегмона», «флегмона в стадии инфильтрации» или вообще опускают описание указанных форм заболевания. В то же время отмечается, что формы одонтогеннои инфекции с признаками серозного воспаления околочелюстных мягких тканей встречаются часто и в большинстве случаев хорошо поддаются лечению.
При своевременно начатой рациональной терапии удается предупредить развитие флегмон и абсцессов. И это обосновано с биологических позиций. Подавляющее большинство воспалительных процессов должно заканчиваться и подвергаться инволюции на стадии припухлости или воспалительного инфильтрата. Вариант с дальнейшим их развитием и образованием абсцессов, флегмон — это катастрофа, гибель тканей, т.е. части организма, а при распространении гнойного процесса на несколько областей, сепсисе — нередко и смерть. Поэтому, на наш взгляд, воспалительный инфильтрат является самой частой, самой «целесообразной» и биологически обоснованной формой воспаления. По сути, мы часто видим воспалительные инфильтраты в околочелюстных тканях, особенно у детей, при пульпитах, периодонтитах, расценивая их как реактивные проявления этих процессов. Вариантом воспалительного инфильтрата являются периаденит, серозный периостит. Самым существенным для врача в оценке и классификации этих процессов (постановке диагноза) являются распознавание негнойной стадии воспаления и соответствующая тактика лечения.
Симптомы интерстициальной пневмонии
Клиника, несмотря на разнообразие форм ИЗЛ, имеют общие признаки в развитии патологии.
Как правило, болезнь начинается постепенно, и на первый план выступает следующая симптоматика:
- повышение температуры до субфебрильных цифр;
- слабость;
- быстрая утомляемость;
- снижение веса.
При объективном осмотре прослушивается жесткое дыхание. На начальном этапе болезни хрипы отсутствуют, но главным симптомом выступает одышка. Появляется она на начальных этапах развития болезни при физическом напряжении. Но с течением времени усугубляется и беспокоит уже во время отдыха, при этом пациенты испытывают затруднение при вдохе. Часто такая одышка сопровождается свистящими хрипами. По мере усугубления процесса появляется кашель без мокроты или с незначительным отделением секрета слизистого характера.
При прогрессировании воспаления дыхательная недостаточность возрастает, дополнительно проявляясь цианозом, деформацией пальцев рук и ногтевых пластинок. В дальнейшем происходит снижение сердечно-легочной функции, что может приводить к нарушению формы грудной клетки.
Тяжесть клинических проявлений заболевания будет зависеть не только от индивидуальных особенностей пациента, но и от наличия сопутствующих хронических патологий, возраста, состояния защитных сил организма.
Что такое лёгочный инфильтрат
Наиболее ярко выражены изменения в случае лёгочного инфильтрата инфекционно-воспалительного характера, преимущественно при пневмонии неспецифического вида: крепитация, бронхиальное или жёсткое дыхание, притупление или тупость перкуторного звука, усиленное локальное голосовое дрожание. При продуктивном лёгочном инфильтрате хрипы и крепитация, усиленное голосовое дрожание, при наличии опухолей выслушивается дыхание ослабленное. В этом случае по результатам клинических исследований невозможно определить лёгочный инфильтрат.
Решающим этапом для подтверждения наличия инфильтрата в лёгких является проведение рентгенографии. Если на снимке наблюдается затемнение более 1 см в диаметре средней или слабой интенсивности. В редких случаях затемнение при инфильтрате более плотного характера.
Контуры затемнения напрямую зависят от проекции исследования, патологического характера процесса и места его локализации. Структура бывает однородной и неоднородной. Определяется она наличием осложнений, стадией и характером патологического процесса.
Второй этап дифференциально-диагностического исследования включает в себя нахождение границы между опухолевыми и воспалительными инфильтратами. Инфильтрат воспалительного типа долевого характера в основном наблюдается при туберкулёзе и пневмонии. Опухолевые инфильтраты не захватывают целую долю.
Затемнение долевое при наличии опухолей чаще всего наблюдается при бронхогеном раке в лёгком.
В лёгкое микроорганизмы могут попадать следующими способами:
- контагиозно;
- воздушно-капельным путём;
- лимфогенно;
- гематогенно;
- бронхогенно.
Online-консультации врачей
| Консультация офтальмолога (окулиста) |
| Консультация психолога |
| Консультация хирурга |
| Консультация специалиста по лазерной косметологии |
| Консультация сосудистого хирурга |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация психиатра |
| Консультация детского невролога |
| Консультация уролога |
| Консультация невролога |
| Консультация специалиста по лечению за рубежом |
| Консультация гинеколога |
| Консультация анестезиолога |
| Консультация косметолога |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
Новости медицины
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Щедрость продлевает жизнь,
07.09.2020
Универсальной диеты не существует, — ученые,
19.06.2020
Новости здравоохранения
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Ученые выяснили, за какое время солнце убивает COVID-19,
28.05.2020
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Лечение
В процессе лечения пациентам зачастую рекомендуется соблюдать постельный режим вплоть до полного выздоровления, так как даже небольшие физические нагрузки в этот период могут оказаться губительны для организма
Также очень важно следить за питанием. Еда должна содержать весь необходимый набор микроэлементов, и легко усваиваться
Медикаментозное
Чаще всего инфильтраты лечат, назначая комплексный прием антибиотиков различных групп. Необходимые лекарства должен назначать специалист, так как он, после проведения всех необходимых диагностических мероприятий, будет точно знать, какой набор препаратов оптимален для каждого конкретного случая, а также то, какие препараты можно, а какие нельзя совмещать в рамках одного курса терапии. Например, одновременный прием бактерицидных и бактериостатических препаратов может привести к необратим последствиям и создать серьезную опасность для жизни пациента. Как правило, прием одного антибиотика длится не дольше 10 дней.
Кроме того, в зависимости от типа выявленного возбудителя, могут быть назначены муколитические, отхаркивающие, мочегонные и противовирусные лекарственные средства. Мочегонные препараты способствуют снятию отека, а в сочетании с муколитиками существенно облегчают отхаркивание. Противовирусные препараты часто назначают в комплексе с антибиотиками.
Народные способы
Лечение при помощи народной медицины может стать еще одним дополнением к комплексной терапии борьбы с инфильтратами. Однако применять народные средства самостоятельно, без консультации специалиста не рекомендуется
К тому же, важно учитывать, что одна только народная медицина излечить инфильтраты не сможет. Ниже приведено несколько народных рецептов, которыми можно дополнить медицинское лечение
Чеснок
В качестве самого популярного народного метода можно назвать вдыхание чесночных паров. Для приготовления необходимой смеси несколько зубцов чеснока чистят и трут на терке, все это высыпают в банку и дышат в течение 5 – 10 минут получившимся составом
Так делают несколько раз в сутки, при проведении процедуры важно дышать носом и ртом попеременно
Ингаляции чесноком – народный способ лечения
Иммуноукрепляющая смесь
Взять 5 больших листков алоэ, положить из на 4 дня в холодильник. Затем перемолоть в мясорубке с одним лимоном и добавить стакан меда. Все смешать и пить трижды в сутки по чайной ложке.
Лук с молоком
Взять и мелко нарезать две средние головки лука, затем смешать их со стаканом горячего молока и прокипятить 5 минут на медленном огне. Затем дать настояться 4 часа и можно пить. Принимать отвар следует по ложке каждые три часа. Средство эффективно в первые несколько дней болезни.
Мед с подорожником
Взять засушенные листья подорожника, который был собран в мае, растолочь их и положить на дно стеклянной банки не слишком толстым слоем, затем залить это все слоем меда. Таким образом выбранную емкость заполняют до верха, закрывают крышкой и закапывают примерно на 70 см в землю. Через 3 месяца состав откапывается, процеживается через марлю, кипятится полчаса на водяной бане и разливается по бутылкам. Принимать смесь стоит за небольшой промежуток времени до еды по столовой ложке (детям по чайной). Готовый состав необходимо хранить в холодильнике.