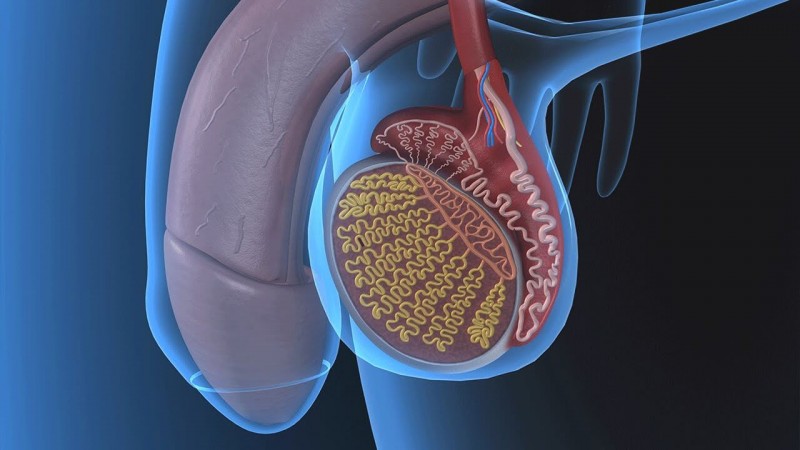
Орхит и эпидидимит
Содержание:
- Этиология эпидидимо-орхита1, 2
- Симптомы эпидидимоорхита
- Несколько профилактических рекомендаций
- Лечение
- Диагностика
- Классификация болезни
- исследования1
- Диагностика эпидидимита
- Осложнения орхоэпидидимита
- Лечение острого эпидидимита
- Причины заболевания
- Симптомы эпидидимоорхита
- Диагностика и лечение эпидидимоорхита
- Правильные диагностические процедуры
- 3 Причины
Этиология эпидидимо-орхита1, 2
- У мужчин в возрасте до 35 лет инфекция чаще всего возникает из-за возбудителя, передаваемого половым путем, например Chlamydia trachomatis а также Neisseria gonorrhoeae.
- У мужчин старше 35 лет инфекция чаще всего вызвана не передаваемым половым путем грамотрицательным кишечным организмом, вызывающим инфекции мочевыводящих путей — например, кишечная палочка, Pseudomonas SPP. Конкретные факторы риска включают недавние инструменты или катетеризацию.
- Тем не менее, между этими группами существует частичное совпадение, и для всех возрастных групп крайне необходим полный сексуальный анамнез.
- Свинка должна рассматриваться как этиология с момента эпидемии в 2005 году.
- Внелегочный туберкулез (ТБ) представляет 40-45% случаев туберкулеза в Великобритании, но туберкулезный эпидидимо-орхит встречается редко. Вероятно, он встречается у пациентов из стран с высокой распространенностью или с ранее перенесенным туберкулезом, особенно у пациентов с иммунодефицитом. Это обычно является результатом диссеминированной инфекции и обычно связано с почечным туберкулезом, но может быть изолированным открытием.
- Ureaplasma urealyticum встречается у мужчин с эпидидимо-орхитом, часто в связи с N. gonorrhoeae или же C. trachomatis инфекционное заболевание.
- У 12-19% мужчин с болезнью Бехчета развивается эпидидимо-орхит. Это неинфекционно и считается частью процесса болезни. Это связано с более тяжелым заболеванием.
- Другие редкие инфекции (например, бруцеллез, кокцидиоидомикоз, бластомикоз, цитомегаловирус и кандидоз) обычно встречаются у хозяев с ослабленным иммунитетом3.
- Эпидидимо-орхит также был отмечен как неблагоприятное влияние амиодарона. Это зависит от дозы. Хотя речь идет о дозах от 200 до 800 мг, чаще всего речь идет о дозах более 400 мг в день.4.
Симптомы эпидидимоорхита
Острый эпидидимоорхит проявляется высокой температурой (до 40°) и резкой болью, которая иррадиирует в поясницу и низ живота, усиливается при ходьбе. Из-за выраженных симптомов заболевания пациенты очень быстро обращаются к врачу. Сопутствующими проявлениями патологии являются слабость, разбитость, миалгии, признаки местного воспаления, выделения из уретры с неприятным запахом и болевые ощущения при мочеиспускании. При ослаблении иммунитета или массированной атаке микробов возможна трансформация острой формы заболевания в гнойный эпидидимоорхит, при котором наблюдается выраженная общая интоксикация и поражение других органов мочеполовой системы. Возможен сепсис, инфаркт яичка. Опасность прогрессирования эпидидимоорхита заключается и в возникновении двухстороннего процесса.
 Геморрой в 79% случаев убивает пациента
Геморрой в 79% случаев убивает пациента
При подостром эпидидимоорхите все симптомы менее интенсивны. Хронический вариант заболевания характеризуется продромой, умеренной болезненностью мошонки, усиливающейся при движении и пальпации, высокой плотностью яичка, снижением либидо, изменением состава спермы из-за примесей гноя и эритроцитов, неприятным запахом выделений. Медленное прогрессирование патологии даёт возможность вовремя назначить адекватную терапию и избежать серьёзных осложнений. Однако подострый или хронический эпидидимоорхит может осложниться формированием свищей мошонки, фиброзом яичка и придатка с развитием бесплодия (при двухстороннем поражении), озлокачествлением. Двухстороннее поражение влечёт за собой снижение либидо и эректильную дисфункцию.
Несколько профилактических рекомендаций
Эпидидимоорхит обусловлен наличием и развитием воспаления в половых органах. Поэтому рекомендации по профилактике довольны элементарны:
- Не допускать переохлаждения половых органов;
- Перегрев и травмы также лучше не допускать;
- Своевременно лечить инфекционные заболевания в организме, даже если кажется, что с половой системой они не связаны;
- Ежегодно проверяться на наличие туберкулезной инфекции;
- Вести здоровый образ жизни, с умеренной нагрузкой и длительными прогулками;
- В ежедневном рационе оставить место для витаминов и минералов, поддерживающих мочеполовую систему. Некоторые можно получить напрямую из продуктов питания, другие – из специальных фармацевтических и гомеопатических препаратов и витаминных комплексов.
Надеемся, информация будет полезна представителям сильной половины человечества и поможет предотвратить серьезные патологии в мочеполовой сфере.
Лечение
При появлении первых болезненных признаков патологии следует немедленно обратиться к врачу. Чтобы избежать развития тяжелых осложнений эпидидимита и перехода острого процесса в хронический, следует лечить его под контролем специалиста. Самолечение часто заканчивается плачевно.

Больным с неосложненными формами патологии показан строгий постельный режим с фиксированным положением мошонки, обильное питье, щадящее питание. Больным с эпидидимитом следует соблюдать диету: ограничить или совсем исключить из рациона острое, соленое, жареное, копчености, алкоголь. Улучшить состояние пациента поможет холодовая или тепловая терапия, иммобилизация мошонки, воздержание от половых контактов и вредных привычек во время лечения. Госпитализация показана в тяжелых случаях при появлении осложнений.
Выбор медикаментозных средств зависит от вида бактерий, вызывающих воспаление придатка яичка. Инфекционный эпидидимит лечат антибактериальными средствами следующих групп: цефалоспорины, фторхинолоны, аминогликозиды. Симптоматическое лечение включает применение противовоспалительных, болеутоляющих и противоотечных средств.
- Этиотропная терапия заключается в применении антибиотиков в виде инъекций или таблеток. Больным назначают: «Цефтриаксон», «Азитромицин», «Доксициклин», «Ципрофлоксацин», «Офлоксацин», «Сульфаметоксазол», «Бактрим». Лечение антибиотиками проводится после получения результатов микробиологического исследования отделяемого уретры.
- Противовирусное лечение эпидидимита — препараты из группы интерферонов.
- Симптоматическое лечение — использование спазмолитиков и обезболивающих средств: «Дротаверина», «Папаверина», «Анальгина», «Кетопрофена». Новокаиновая блокада легко снимает боль.
- Если эпидидимит вызван неинфекционными причинами, назначают НПВС – «Диклофенак», «Ибупрофен», рассасывающие препараты – «Лидаза», витаминно-минеральные комплексы.
- При остром воспалении на мошонку прикладывают холодный компресс на полчаса. После затихания острого процесса переходят к тепловым процедурам и физиотерапии.
- В тех случаях, когда консервативная терапия не приносит облегчения, переходят к хирургическому лечению. Под местным обезболиванием проводят эпидидимэктомию, в ходе которой разрезают мошонку, вскрывают оболочки яичка и удаляют придаток. Если гнойный процесс ограничен, выполняют резекцию: разрезают мошонку и выборочно удаляют пораженную часть придатка. Резекция придатка или его удаление — довольно радикальная мера. Эти операции показаны мужчинам старше 50 лет, поскольку хирургическое лечение придатка яичка неизбежно приводит к бесплодию. Если течение патологии осложняется нагноением придатка, то гнойник вскрывают и дренируют.
- Основное лечение эпидидимита можно дополнить использованием средств народной медицины. Для этого применяют настои и отвары лекарственным трав — мяты перечной, черной смородины, зверобоя, шиповника, туи, хвоща, пижмы, брусники, зверобоя, корня аира, крапивы, аниса, петрушки, одуванчика. Из этих трав готовят фитосборы, настаивают и принимают в течении дня. При двустороннем хроническом эпидидимите показан прием скипидарных ванн в домашних условиях.
Диагностика
Необходимо отличать воспаление яичка и придатка от других мужских болезней со сходными симптомами:
- орхит;
- эпидидимит;
- острая водянка яичка;
- ущемленная паховая грыжа;
- опухоль яичка или его придатка;
- перекрут органа;
- аллергический отек половых органов;
- острый простатит;
- туберкулез яичка.
Для постановки точного диагноза больному предлагаются такие обследования:
- УЗИ органов мошонки. С помощью ультразвука обнаруживаются уплотнения, неоднородность тканей и увеличение размера больного яичка и придатка. В оболочках этих органов визуализируется воспалительный выпот. При хронической форме орхоэпидидимита во время УЗ-осмотра наблюдаются участки кальциноза в исследуемых органах.
- Доплеровское сканирование. Этот диагностический метод представляет собой разновидность УЗИ. Он выявляет нарушения кровообращения в пораженных тканях и реактивную гиперваскуляризацию (патологическое разрастание дополнительных кровеносных сосудов) на больной стороне.
- Общие исследования крови и мочи. Характерно повышенное содержание лейкоцитов в обеих биологических жидкостях организма.
- Трехстаканная проба мочи. Лейкоцитурия при данном заболевании наблюдается в первой и третьей порциях.
- Соскоб из уретры на определение инфекций, передаваемых половым путем, методом полимеразной цепной реакции (ПЦР).
- Бактериальный посев отделяемого из мочеиспускательного канала с целью определения возбудителя воспаления и его чувствительности к антибиотикам.
- Забор биологического материала для проведения реакции Вассермана на сифилис.
- Исследование мочи на туберкулезную палочку (при хронической форме болезни).
- Пункция или биопсия яичка и придатка (для подтверждения или опровержения подозрения на туберкулез или новообразование).
- Иммуноферментный анализ (ИФА) венозной крови на половые инфекции.
Классификация болезни
- Классификация орхоэпидидимита по форме является следующей:
- Острая форма;
- Подострая форма;
- Хроническая форма зачастую вызывается туберкулезной микробактерией, однако может развиваться в результате неэффективного лечения острой формы.
- По возбудителям делят на виды:
- Специфический вид;
- Неспецифический вид.
- По количеству пораженных яичек:
- Односторонний: левосторонний и правосторонний – поражение одного яичка;
- Двусторонний – поражены сразу оба яичка.
- Виды:
- Инфекционный (бактериальный, грибковый и вирусный);
- Гнойный – формирование абсцессов на хронической стадии.
перейти наверх
исследования1
Причина, передаваемая половым путем, всегда должна быть исключена. Следующее должно быть выполнено:
- Окрашенный по Граму уретральный мазок (даже если симптомы уретры отсутствуют), исследованный под микроскопом для диагностики уретрита (5 или более полиморфноядерных лейкоцитов на поле высокой мощности х 1000) и предполагаемого диагноза гонореи (грамотрицательные внутриклеточные диплококки) или грамма окрашенный препарат из центрифугированной пробы мочи первого прохождения (FPU) для микроскопии является альтернативным методом диагностики уретрита (10 или более полиморфно-ядерных лейкоцитов на поле высокой мощности х 1000).
- Уретральный мазок для N. gonorrhoeae культуральный и / или FPU или уретральный мазок для теста амплификации нуклеиновой кислоты (NAAT) для N. gonorrhoeae.
- FPU или уретральный мазок для C. trachomatis NAAT.
- Микроскопия и посев среднего образца мочи (МГУ) на наличие бактерий. Анализ мочи, включая нитрит и / или тест на лейкоцитарную эстеразу, полезен, но не является диагностическим.
- Подумайте о тестировании на ВИЧ, если есть какие-либо факторы риска или клиническое подозрение.
- Если это может быть организовано без задержки, цветное ультразвуковое допплерографическое исследование для оценки артериального кровотока может быть полезным для дифференциации эпидидимо-орхита и перекрута семенного канатика (но чувствительность для обнаружения перекрута может быть не 100%, и это не должно задерживать хирургическое вмешательство. исследование мошонки).
Диагностика эпидидимита
Очень важно при первых же симптомах заболевания незамедлительно обратиться к врачу. Пациенту сразу же будет назначено обследование, которое поможет выявить причину воспалительного процесса
Чем раньше будет поставлен диагноз, тем быстрее будет назначено лечение. А ведь именно это является залогом к благоприятному исходу болезни.
Во время первичного обследования уролог обычно проводит исследование предстательной железы, чтобы выявить или опровергнуть наличие сопутствующей патологии. Ведь довольно частой причиной эпидидимита становится именно простатит или аденома. После этого назначают целый ряд дополнительных исследований. К ним относятся:
Лабораторная диагностика:
- общий анализ крови;
- анализ крови на биохимию;
- общий анализ мочи;
- спермограмма.
Анализы на определение возбудителя заболевания:
- бактериологическое исследование мазка из уретры, спермы и мочи;
- иммунологическое исследование.
Аппаратные методы диагностики:
- магнитно-резонансная терапия (помогает оценить, в каком состоянии находятся придатки и яички в целом);
- ультразвуковое исследование (точно определяет характер воспалительного процесса).
- Патогенез эпидидимита (механизм развития заболевания)
Эпидидимит, как и любой воспалительный процесс, не обусловлен только проникновением инфекции. Развитию воспаления способствует снижение как общего иммунитета, так и местной иммунной защиты. В частности, ему способствуют такие факторы, как: травма мошонки, промежности или таза застой крови в малом таза проведение стерилизации применение мочеиспускательных катетеров предшествующие операции на половых органах нарушение мочеиспускания при заболеваниях простаты.
Основными источниками инфекции служат очаги туберкулеза, уретрит, цистит, простатит, орхит, простатит. Распространение инфекции происходит лимфогенно, гематогенно или по семявыносящему протоку (чаще всего). Следует отметить, что в норме микрофлора есть только в нижней трети мочеиспускательного канала, а вся остальная мочеполовая система является стерильной.
Цистит может возникать при распространении собственной условно-патогенной флоры из нижней трети уретры вверх по уретре. Далее, при отсутствии своевременного лечения, воспалительный процесс с мочевого пузыря может распространяться на придатки яичка с последующим развитием эпидидимита.
 Последствием этого заболевания может стать бесплодие
Последствием этого заболевания может стать бесплодие
Осложнения орхоэпидидимита
Данное заболевание чаще всего заканчивается полным выздоровлением. Однако неизлеченный до конца острый воспалительный процесс неминуемо перейдет в хроническую форму с постоянными болями. Это существенно повлияет на качество половой жизни мужчины и снизит его потенцию.
Болезнь способна распространяться на семявыносящий проток, что ведет к образованию в нем спаек, рубцов и непроходимости. Иногда после воспаления на яичке остается плотный узел или шрам, который перекрывает пути току спермы. Перенесенный в детстве или юности двусторонний орхоэпидидимит в будущем становится причиной вторичного мужского бесплодия.
Лечение острого эпидидимита
Лечение острого эпидидимита комплексное. Его основу составляет антибактериальная терапия.
Лечение острого эпидидимита антибиотиками
В основе назначения антибактериальных препаратов лежит выявление этиологического фактора, однако известно, что в 70% случаев выявление возбудителя проблематично, поэтому антибиотики назначаются с учетом первичного очага инфекции. Подбор антибактериального препарата при обнаружении возбудителя осуществляется с учетом чувствительности патогенной микрофлоры. В ряде случаев приходится использовать комбинацию из 2-х антибиотиков. При отсутствии таких анализов назначаются антибиотики широкого спектра действия. Антибиотикотерапия при лечении острого эпидидимита длительная. Разрешение симптомов заболевания может наступить только через несколько недель или месяцев. Лечение заболевания проводится с учетом пола и возраста больного.
Лечение эпидидимита пациентов моложе 35 лет с сопутствующим уретритом
При подозрении на наличие инфекции, передающейся половым путем (ИППП), лечение лиц данной категории проводится препаратами группы тетрациклина, макролидов, некоторых фторхинолонов и цефалоспоринов длительно — в течение 2 — 3-х недель.
- При гонококковой инфекции во избежании развития лекарственной устойчивости используется комбинация 2-х антибактериальных препаратов — Цефтриаксона и Азитромицина.
- Лечение хламидийной инфекции проводится Доксициклином и Азитромицином. Применяются так же такие антибиотики, как Джозамицин, Рифампицин и Левофлоксацин.
При наличии или подозрении на ИППП проводится обследование и лечение полового партнера. Лечение эпидидимита пациентов старше 35 лет с сопутствующим негонокковым уретритом
У пациентов старше 35 лет, страдающих эпидидимитом, развившемся в результате наличия инфекции мочевого тракта, при аномалиях мочевыводящих путей, после проведения эндоуретральных процедур и оперативных вмешательств (аденомэктомия), у которых при культуральном исследовании были выявлены бактерии (чаще кишечная и синегнойная палочка, протей), антибактериальные препараты назначаются с учетом чувствительности микрофлоры к антибиотикам. Эффективными являются фторхинолоны II поколения, альтернативным препаратом — Ко-тримоксазол и бета-лактамные антибиотики (Амоксициллин). Курс лечения составляет не менее 4-х недель.
При эпидидимитах, вызванных вирусом паротита, взрослым назначается Альфа-интерферон в течение 7 дней.
Противовоспалительное и обезболивающее лечение
С целью рассасывания инфильтратов и устранения болевого синдрома назначаются:
- Постельный режим.
- Иммобилизация мошонки (применение суспензория).
- Прием нестероидных противовоспалительных препаратов (НПВП) в виде таблеток и свечей (Анальгин, Напроксен, Кетопрофен, Кеторолак и др.).
- Прием спазмолитиков (Мебеверин, Дротаверин, Папаверин и др.).
- Противовоспалительный эффект оказывает УВЧ-терапия (не более 6-и процедур на курс).
При формировании гнойника проводится оперативное лечение (удаление придатка яичка).
Рис. 10. МРТ нормальных органов мошонки: оболочки яичка (белая стрелка), яичко (черная стрелка), придаток яичка (белый указатель).
Причины заболевания
Возбудителем заболевания чаще всего являются патогенные бактерии, вызывающие инфекционный эпидидимит. Они проникают ретроградно из тканей уретры, простаты, семявыносящих протоков. Такой механизм развития патологии наблюдается у 80% больных.
Основные причины эпидидимита: микроорганизмы, передающиеся половым путем, и бактерии, входящие в состав кишечной микрофлоры. У мужчин моложе 40 лет практически 60% случаев патологии вызвано хламидиями, несколько реже встречается гонорея, гарднерелла, иногда – трепонемы.
У пациентов старше 40 лет чаще встречается кишечная палочка. Этот микроорганизм нередко вызывает инфекцию мочевого пузыря, а оттуда поднимается в придатки. Риск подобной инфекции увеличивается у лиц любого возраста, практикующих анальные половые контакты. В отдельных случаях болезнь вызывают стафилококки, стрептококки и другие микробы. У детей и мужчин после 40 патологию могут вызвать разные виды протея, клебсиеллы, псевдомонад, уреаплазма, коринебактерии и микоплазмы. Бактерии могут попасть в ткань придатка и по кровеносным сосудам (редко) из других органов, то есть гематогенным путем.
У детей причиной воспаления придатков может быть вирусная инфекция, в том числе эпидемический паротит (свинка), а также заражение коксакивирусной инфекцией, ветряной оспой или ECHO-вирусами.
У лиц с иммунодефицитами эпидидимит могут вызвать возбудители кокцидиоидоза, бластомикоза, цитомегаловирусы, грибы рода Кандида.
Способствует повреждению придатков воспаление, вызванное ретроградным забросом мочи из простатической части уретры через семявыносящие пути. Это случается при физических нагрузках (например, занятия тяжелой атлетикой) или сексуальных контактах при наполненном мочевом пузыре, а также широко распространено при аденоме простаты. У 56% мужчин старше 60 лет, страдающих эпидидимитом, одновременно имеется гиперплазия простаты или стриктура уретры.
В этом случае моча забрасывается в вышележащие отделы мочеполовых путей, а вместе с ней проникают и болезнетворные микроорганизмы
Поэтому важно своевременно опорожнять мочевой пузырь
Острый орхоэпидидимит встречается у 12-19% пациентов с синдромом Бехчета. Кроме того, частота заболевания увеличивается при синдроме Шенлейн-Геноха, особенно у детей. Вероятно, это связано с системным характером воспалительного процесса при этих болезнях. Поражение органов мошонки имеется у 38% пациентов с синдромом Шенлейн-Геноха.
Иногда отмечается медикаментозный эпидидимит, самой частой причиной которого служит препарат Амиодарон, используемый при нарушениях сердечного ритма. При этом варианте патологии поражаются придатки с обеих сторон. Частота развития патологии зависит от принимаемой дозы и увеличивается, если пациент использует более 200 мг Амиодарона в сутки. При этом в организме синтезируются антитела, которые направлены не только против молекул лекарственного препарата, но и атакуют ткани придатка, вызывая лимфоидную инфильтрацию и очаговый фиброз тканей.
Застойный эпидидимит возникает при нарушении кровообращения в органах малого таза. Его развитию способствуют прерванный половой акт, геморрой, постоянные запоры. Недостаток кровообращения приводит к нарушению питания тканей и снижению их иммунной защиты. На этом фоне быстро присоединяется бактериальная инфекция.
Примерно у 1 из 1000 мужчин, перенесших вазэктомию (удаление семявыносящих протоков), возникает болевой синдром в виде хронических, тупых, ноющих болей в придатке и яичке. Боль вызвана вторичной задержкой в придатке спермы и семенной жидкости, которая продолжает выделяться после вазэктомии. В результате возникают гранулемы и воспаление придатка.
Факторы, повышающие вероятность заболевания, – травма и переохлаждение, а также инструментальные вмешательства – бужирование уретры, уретроскопия, катетеризация мочевого пузыря, цистоскопия.
Кроме того, риск болезни увеличивается, если пациент:
- не использует презервативы при сексуальных контактах;
- имеет структурные аномалии развития мочеполовых путей;
- перенес или болен туберкулезом или саркоидозом;
- имеет гиперплазию или аденому простаты, блокирующую нормальный отток мочи из мочевого пузыря;
- недавно перенес операцию на мочевыводящих органах или в области паха.
Такая процедура, как обрезание крайней плоти, снижает риск развития мочевых инфекций, и эпидидимита в частности.
Иногда причину острого эпидидимита определить не удается, тогда его называют идиопатическим.
Симптомы эпидидимоорхита
Острый эпидидимоорхит проявляется высокой температурой (до 40°) и резкой болью, которая иррадиирует в поясницу и низ живота, усиливается при ходьбе. Из-за выраженных симптомов заболевания пациенты очень быстро обращаются к врачу. Сопутствующими проявлениями патологии являются слабость, разбитость, миалгии, признаки местного воспаления, выделения из уретры с неприятным запахом и болевые ощущения при мочеиспускании. При ослаблении иммунитета или массированной атаке микробов возможна трансформация острой формы заболевания в гнойный эпидидимоорхит, при котором наблюдается выраженная общая интоксикация и поражение других органов мочеполовой системы. Возможен сепсис, инфаркт яичка. Опасность прогрессирования эпидидимоорхита заключается и в возникновении двухстороннего процесса.
При подостром эпидидимоорхите все симптомы менее интенсивны. Хронический вариант заболевания характеризуется продромой, умеренной болезненностью мошонки, усиливающейся при движении и пальпации, высокой плотностью яичка, снижением либидо, изменением состава спермы из-за примесей гноя и эритроцитов, неприятным запахом выделений. Медленное прогрессирование патологии даёт возможность вовремя назначить адекватную терапию и избежать серьёзных осложнений. Однако подострый или хронический эпидидимоорхит может осложниться формированием свищей мошонки, фиброзом яичка и придатка с развитием бесплодия (при двухстороннем поражении), озлокачествлением. Двухстороннее поражение влечёт за собой снижение либидо и эректильную дисфункцию.
Диагностика и лечение эпидидимоорхита
Обычно клинический диагноз ставит уролог или андролог на основании анамнеза, данных объективного осмотра органов мошонки и дополнительных методов исследования. Обследование при эпидидимоорхите включает ОАК, ОАМ, биохимический анализ крови, бактериологическое исследование мочи, мазок из уретры (часто с посевом на чувствительность к антибиотикам), ПЦР-диагностику, исследование спермы и сока простаты (общее и бактериологическое), анализ крови на ПСА, уретроскопию, УЗИ. При диагностике эпидидимоорхита существует правило обязательного обследования полового партнёра на наличие половых инфекций.
Лечение эпидидимоорхита должно начинаться незамедлительно после установления диагноза. Терапия обычно проводится в стационаре, амбулаторно купируется только обострение хронического процесса. Комплекс лечебных мероприятий при эпидидимоорхите включает постельный или полупостельный режим, ношение суспензория, диету с ограничением сладкого, острого, солёного и преобладанием животных белков. Лекарственная терапия эпидидимоорхита заключается в назначении антибиотиков широкого спектра действия сроком на 7-10 дней с контрольным посевом микрофлоры из уретры.
Корректировать лечение можно после получения результатов бактериологического исследования (моча, сперма, секрет простаты). Кроме антибиотиков показаны противовоспалительные препараты, стимуляторы регенерации и иммуномодуляторы. Сильные боли при эпидидимоорхите купируются новокаиновыми блокадами семенного канатика. Используется в лечении и физиотерапия: УВЧ мошонки, магнитопроцедуры, парафиновые аппликации, электрофорез йода на фоне стихания воспалительного процесса. При нагноении, инфаркте, свищах яичка и перекруте канатика показано хирургическое вмешательство. При выявлении ЗППП проводят превентивное лечение партнёра.
Прогноз и профилактика эпидидимоорхита
Профилактика эпидидимоорхита включает в себя отсутствие случайных половых связей, использование презервативов. Рекомендуется избегать переохлаждений и перегревов, носить бельё из натуральных тканей. При травмах паховой области следует обращаться к специалисту. Необходимо вовремя санировать очаги инфекций, не пренебрегать правилами личной гигиены. Прогноз в случае своевременного адекватного лечения благоприятный. В запущенных случаях возможно бесплодие, некроз яичка или злокачественное перерождение тканей в зоне поражения.
Правильные диагностические процедуры
Орхит эпидидимит распознается быстро, но лечение может быть назначено только при выявлении первопричин возникновения воспаления в области яичка и мошонки. Для того, чтобы понять, какие причины сыграли решающую роль (специфические или неспецифические), назначают целый комплекс обследований и анализов. Основные обязательные манипуляции:
- Первичный осмотр и сбор анамнеза;
- Анализ крови (развернутый);
- Анализ мочи, на выявление гнойных сгустков или кровяных выделений, а также для определения их этиологии;
- Мазок из мочеиспускательного канала, для обнаружения трихомонад или гонококков;
- Исследование для обнаружения туберкулезного штамма в моче пациента;
- УЗИ мошонки и яичка;
- Анализ ПЦР и на реакцию по Вассерману.
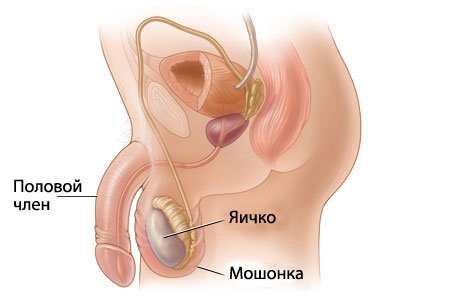
Неспецифический эпидидимоорхит имеет неоднозначные признаки, которые изменяются из-за вида конкретных возбудителей. Именно их и нужно выявить на обследовании. Специфические болезни имеют ярко выраженные признаки проявления и упрощают процесс диагностирования:
- Гонорейный острый эпидидимоорхит – боль в мошонке, утолщение семенного протока, выделения из уретры, температура;
- Трихомонадный вариант развития болезни – в моче, или в сперме, находят трихомонады. Делают ПЦР исследование и проверяют, вырабатывает ли организм антитела к трихомонаде;
- Воспаление яичек на фоне туберкулезной палочки – твердые точки на мошонке, появление свищей на яичках, слабость и повышенная температура, поражение обоих яичек.
После того, как определены реальные причины заболевания, назначается лечение.
3 Причины
Причины возникновения заболевания разнообразны, и не всегда пациент способен вспомнить определенное событие или действие, которое могло спровоцировать развитие патологического процесса. При наличии хронических очагов инфекции орхоэпидидимит развивается остро на фоне общего недомогания и плохого самочувствия.
К основным факторам, провоцирующим , относят:
- травмы половых органов;
- иммунодефицит — развивается орхоэпидидимит, вызванный условно-патогенными микроорганизмами (стафилококки), в норме они есть в небольшом количестве, но при появлении благоприятных условий начинают активно размножаться и приводят к нарастанию клиники;
- длительное пребывание на холоде, сильные простудные заболевания;
- перенесенные половые инфекции — в этом случае возбудителями являются хламидии, трихомонады, микоплазмы, гонококки;
- болезни сосудов половых органов;
- хронические воспалительные процессы мочеполовых путей — уретрит, цистит;
- генерализация воспалительного процесса при ангине, сифилисе, туберкулезе;
- неправильно выполненная катетеризация при урологических заболеваниях.
Помимо основных патогенетических причин, выделяют предрасполагающие факторы, которые способствуют развитию орхоэпидидимита. К ним относят низкий социальный уровень жизни, курение, злоупотребление алкоголем, наличие хронических заболеваний внутренних органов, занятость на вредном производстве, систематическое переутомление, хронический стресс и несбалансированное питание.