Уреаплазма специес, диагностирование и лечение заболевания
Содержание:
- 1 Что такое ureaplasma species?
- Диагностика
- Чем опасен?
- Когда делают такой анализ?
- Осложнения заболевания
- Возможные последствия
- Симптоматика уреаплазмоза у женщин
- Анализ на уреаплазму
- Как лечить уреаплазму у женщин
- Лечение
- Факторы развития болезни
- Режим во время лечения
- Диагностика инфекции
- Клиническая картина
- Заражение уреаплазмозом: возбудитель
- Пути передачи и причины развития уреаплазмоза
- Микоплазма: патогенный или условно-патогенный микроорганизм?
1 Что такое ureaplasma species?
Уреаплазма специес – это род бактерий семейства Mycoplasmataceae, которые вызывают воспаление слизистых оболочек мочевых путей, половых органов и предстательной железы. Занимает промежуточное положение между одноклеточными микроорганизмами и вирусами, являясь внутриклеточным паразитом.
Ureaplasma species объединяет паразитов нескольких видов – urealyticum, parvum. Именно они вызывают воспалительные процессы в зоне мочевыводящих путей и являются причиной заболевания уреаплазмоз. 70% мужчин, ведущих активную половую жизнь, становятся носителями этой бактерии. Болезнь начинает проявляться только в том случае, если количество Ureaplasma spp превышает значение порогового уровня 104 КОЕ, что обычно происходит при снижении защитных сил организма.
Источником инфекции является носитель уреаплазмы или больной уреаплазмозом. Эта болезнь передается преимущественно половым путем, хотя не исключен риск заражения в быту при несоблюдении правил гигиены. К другим причинам появления заболевания можно отнести инфицирование от больной матери во время беременности или родов.
Диагностика
Главными методами выявления заболевания – бактериологический посев и ПЦР(полимеразная цепная реакция). Стоит отметить, что ПЦР на сегодняшний день является самым точным диагностическим методом выявления уреаплазмоза. В процессе исследования медики определяют наличие или отсутствие ДНК бактерий в сданном биоматериале. Но есть существенный недостаток – данный способ не дает информации о количестве бактерий и степени их активности. Поэтому, если анализ дал положительный результат, следует уточнить с помощью дополнительных диагностических методов, есть ли необходимость в лечении или бактерии находятся в латентном состоянии.
Бактериологический посев позволяет точно определить количество уреаплазм. Данный метод используют для того, чтобы разработать методику лечения.
Материалом для обследования у женщин в данном случае являются влагалищные выделения или соскоб. У мужчин берут секрет предстательной железы или делают соскоб из мочеиспускательного канала. Часто недуг обнаруживается случайно, при профилактической сдаче анализов на наличие заболеваний, передаваемых половым путем. Нередко, заболевший не чувствует никаких недомоганий и не подозревает о наличии бактерий.
Чтобы пройти диагностику, мужчине рекомендуется обратиться к урологу, женщины должны записать на прием к участковому гинекологу.
Чем опасен?
Уреаплазмоз женщин поражает в 2 раза чаще, чем мужчин.
Возбудитель может вызывать такие женские заболевания:
- Воспалительные процессы в шейке матки – цервицит, слизистой влагалища – кольпит, яичников и придатков;
- Предрасположенность к раковой опухоли;
- Патологии органов мочеиспускания;
- Проблемы при беременности.
Основная опасность уреаплазмы – возникновение бесплодия у женщин и мужчин. Вследствие длительных воспалительных процессов в слизистых оболочках, поражаются фаллопиевы трубы и внутренний слой матки. При этом женщина не может забеременеть, а при зачатии может возникнуть прерывание беременности. Поэтому при планировании зачатия обязательно сдают анализы на обнаружение распространенных инфекций, в том числе и Ureaplasma parvum.
Когда делают такой анализ?
Анализ на обнаружение ДНК U. parvum назначают в таких случаях:
- Подготовка к планированию беременности. Cдают оба партнера;
- При признаках уреаплазменной инфекции;
- А также при воспалениях органов мочеполовой системы;
- Во время беременности, чтобы исключить возможные патологии;
- Чтобы оценить результат после лечения этой инфекции.
Этот анализ не является обязательным, его не могут заставить делать. Однако если вы заботитесь о своем здоровье и будущем малыше, не стоит отказываться от исследования на U. parvum.
В этот время достаточно сложно лечить даже обычные ОРВИ и ОРЗ – большинство лекарств применять нельзя
И все же важно знать чем можно лечить насморк и больное горло при беременности.
Осложнения заболевания
Если вовремя не провести лечение уреаплазменной инфекции, то длительный вялотекущий воспалительный процесс во внутренних органах половой системы могут привести к серьезным осложнениям и спровоцировать
у женщин:
- вагинит (воспаление слизистой оболочки влагалища);
- эндометрит (воспаление эндометрия – внутреннего слизистого слоя матки);
- цервицит (воспалительный процесс в канале шейки матки);
- уретрит (воспаление уретры – мочеиспускательного канала).
у мужчин:
- цистит (воспаление в мочевом пузыре);
- уретрит (воспаление мочеиспускательного канала);
- пиелонефритом (воспалительный процесс в почках);
- эпидидимитом (воспаление придатков яичек).
Возможные последствия
Любые нарушения в организме требуют своевременной диагностики и лечения. При отсутствии необходимых мероприятий возникшая патология дает неприятные осложнения.
Часто заболевание переходит в хроническую форму и постоянно приносит новые проблемы. Лечение при этом проводить гораздо сложнее. Все это относится в том числе и к уреаплазмозу.
Основным опасными последствиями, как уже было выявлено, являются:
Вы сдавали анализ на уреплазму во время беременности?
ДаНет
Бесплодие; Патологические состояния при беременности; Выкидыши; Передача инфекции новорожденному ребенку; Воспалительные заболевания мочеполовой системы и их осложнения.
Поэтому не стоит недооценивать это заболевания. Необходимо ответственно подходить к диагностике и своевременному лечению уреаплазмоза.
Не удается забеременеть? Очень частая причина этого – дисфункция яичников.
Симптоматика уреаплазмоза у женщин
Первичные признаки заболевания связаны с поражением влагалища и канала шейки матки, затем инфекция заносится в мочеиспускательный канал. Развиваются симптомы кольпита и эндоцервицита, появляются небольшие слизистые выделения из шейки матки и влагалища. При уретрите женщина жалуется на ощущение жжения в уретре во время мочеиспускания, также учащаются позывы на мочеотделение. Через несколько дней, если иммунная система в порядке и нет дисбактериоза, симптомы могут вообще исчезнуть и больше никогда не проявляться. При ослаблении организма распространение уреаплазм пойдёт по принципу восходящей инфекции, захватывая внутренние половые органы, мочевой пузырь и почки.
Хронический уреаплазмоз может привести к эрозии шейки матки, а впоследствии – к эпителиальному раку, который быстро даёт метастазы. Вначале женщину беспокоят небольшие слизистые выделения, затем присоединяются кровотечения во время менструаций – признак перехода инфекции на эндометрий. При осмотре виден дефект слизистой ярко-красного цвета, с неровными краями. На УЗИ определяется утолщение эндометрия.
Эндометрит – воспаление внутреннего функционального слоя матки, который обновляется в течение каждого менструального цикла. В норме его толщина не превышает 0,5 см, при эндометрите возможно его разрастание (гиперплазия эндометрия) и даже нарушение характерного строения (дисплазия эндометрия). Оба состояния считаются предраковыми, при хроническом воспалении и отсутствии лечения опасен переход в злокачественную форму.
При сальпингите и оофорите воспаляются маточные трубы и яичники. Симптомы связаны с болями внизу живота и в пояснице, отдающими во внутреннюю поверхность бёдер. Такие проявления характерны для гинекологических заболеваний: боль проецируется в виде пояса, опущенного спереди. Осложнениями могут стать слипчивые процессы в маточных трубах и их непроходимость, развитие кист яичников и последующее бесплодие. Уреаплазма как моно-инфекция к таким последствиям практически не приводит, все проблемы возникают при сочетании с микоплазмами, хламидиями, гонококками.
Восходящая инфекция из уретры проявляется вначале как воспаление мочевого пузыря – цистит, затем процесс переходит на мочеточники и почки (пиелонефрит). Сигналом служит появление крови в моче; при пиелонефрите моча становится тёмно-коричневой, цвета пива. Такой же признак появляется при гепатите А, но при пиелонефрите в моче присутствуют лейкоциты, цилиндрический и плоский эпителий, а кал не обесцвечивается. Последствия пиелонефрита – осложнения в виде сепсиса, перехода в хроническую почечную недостаточность.
Анализ на уреаплазму
Диагностика уреаплазмоза, а именно — сдача анализов на виды уреалитикум и парвум, рекомендуется женщинам, перенёсшим воспаление придатков и матки (эндометриты), страдающим невынашиванием беременности и бесплодием, эрозией шейки матки и нарушениями менструальной функции, а также страдающим хроническими кольпитами. В комплексе гинекологического обследования девушек-девственниц и подростков анализ на уреаплазмы (посев, мазок, ПЦР количественный и анализы крови) гинекологи берут при наличии жалоб на избыточные выделения и дискомфорта в интимной зоне.
Существуют несколько общепринятых способов исследования. К основным анализам на уреаплазму у женщин относятся:
- Посев микроба с определением титра и подбором антибиотиков,
- Определение антител в анализах крови на уреаплазму уреалитикум,
- Флороценоз комплексный,
- ПЦР (ДНК) метод (качественный и количественный).
Высокий процент достоверности результата дает одновременное использование таких анализов на виды уреалитикум и парвум — ПЦР, кровь на антитела, посев на количество и чувствительность к антибиотикам. Ниже можно посмотреть перечень методов и цены анализа на уреаплазму у женщин и мужчин. Также их взятие возможно у детей и девочек-подростков.
Диагностика уреаплазмы
Какие надо сдать анализы на уреаплазмоз и их стоимость, ₽
| Список тестов | Цена |
|---|---|
| ПЦР качественный | 450 |
| ПЦР количественный | 850 |
| Флороценоз | 3 500 |
| Посевы | 1 750 |
| Анализ крови | |
| Антитела IgA | 750 |
| Антитела IgG | 750 |
| Антитела IgM | 750 |
home
Как лечить уреаплазмоз
У женщин лечение уреаплазменной инфекции должно проводится комплексно с использованием в схеме антибиотиков, к которым чувствителен микроорганизм, местных процедур, витаминотерапии, препаратов — иммуномодуляторов. Трудно переоценить вспомогательную роль физиотерапевтических процедур. При этом используются не химические факторы (лекарства), а физические: токи, магнитные поля, лазер, ультразвук и др. Как известно, инфекция часто присутствует в анализах у девушек, страдающих хроническими аднекситами, спаечными процессами органов малого таза, дисфункциональными кровотечениями и др. Поэтому разнообразные методы лечения в гинекологии бесспорно оказывают положительное влияние на эффективность всего курса. Конкретный фактор подбирают индивидуально, в зависимости от возраста и имеющихся гинекологических заболеваний. По следующей сылке можно посмотреть ответ на вопрос, нужно ли лечить уреаплазму или нет.
priority_high Важно знать!Эффективная схема лечения уреаплазмоза у женщин должна включать:
- Антибиотики, к которым чувствительны Ureaplasma urealyticum и Ureaplasma parvum;
- Противогрибковые препараты для профилактики молочницы;
- Ферменты, усиливающие эффективность противомикробных средств;
- Местное лечение (санация вульвы и влагалища);
- Вагинальные свечи;
- Иммуномодуляторы;
- Вспомогательные методики (физиотерапия, гинекологический массаж, грязевые тампоны и т.д.).
После окончания курса рекомендуется неоднократное контрольное обследование на уреаплазму. У женщин иногда симптомы болезни проходят быстро и без долгого врачебного воздействия. У части людей впоследствии могут отмечаться рецидивы, у других же этого не происходит, но причины этого пока не выяснены. Поэтому уреаплазмоз продолжает оставаться для врачей одним из наиболее непонятных и таинственных заболеваний.
Что делать при уреаплазме?
Своевременно проведенная комплексная диагностика значительно повышает шансы на положительный исход курса. Если есть подозрение на возможность наличия какой-то инфекции, девушке следует обратиться к врачу гинекологу, а ее партнеру — к урологу или венерологу! Наши лучшие специалисты к вашим услугам: анализы и лечение уреаплазмы клиника Москвы проводит быстро и с хорошим результатом. Не затягивайте с визитом — запишитесь на консультацию к специалисту прямо сейчас!
Как лечить уреаплазму у женщин
Умеренное количество бактерий именно уреаплазмы парвум (норма не более 10 в 3 степени) не требует лечения. Терапевтическое вмешательство необходимо только в том случае, когда количество уреаплазмы парвум повышено и это становится причиной воспаления.
В основе лечения лежит антибактериальная терапия, в идеале ей должен предшествовать бак. посев на уреаплазму с определением чувствительности к антибиотикам.
Самыми эффективным можно считать следующие препараты:
- Левофлоксацин— имеет мало побочных эффектов в сравнении с другими препаратами, глубоко проникает в ткани и способен справиться также с некоторыми другими ИППП.
- Азитромицин (подходит беременным) — проникает через оболочку клетки, и уничтожают внутриклеточных паразитов уреаплазму, нейссерии, хламидии.
В том случае, если таблетки окажутся неэффективными или пациент страдает заболеваниями печени, почек, желудка (это делает прием антибиотиков в форме таблеток невозможным), то врач может назначить лечение уколами.
После и при приеме антибиотиков обязательно восстановление пробиотиками (Максилак, Риофлора, Линекс, Бактисубтил и др.), иначе возникнет дисбактериоз кишечника и влагалища.
Не стоит забывать о важности правильного питания в период лечения и восстановления, приеме витаминов и укреплении иммунитета, а также необходимо воздержаться от алкоголя. На время лечения необходимо избегать половых контактов
Даже использование средств барьерной контрацепции не дает 100% гарантии защиты от уреаплазмоза
На время лечения необходимо избегать половых контактов. Даже использование средств барьерной контрацепции не дает 100% гарантии защиты от уреаплазмоза.
Лечение должно осуществляться для каждого партнера, чтобы предотвратить повторного заражения друг друга.
Лечение
Многие задаются вопросом, надо ли лечить ureaplasma parvum? Когда концентрация микробов в исследуемом материале превышает 10 в 4 степени КОЕ/мл и появляются клинические признаки, необходимо начинать терапию.
Лечение уреаплазмоза, вызванного ureaplasma parvum, заключает в применении этиотропных средств — антибиотиков, а также иммуностимуляторов, НПВС, витаминов, адаптогенов.
- Больным назначают макролиды, тетрациклины и фторхинолоны – «Сумамед», «Азитромицин», «Кларитромицин», «Офлоксацин», «Джозамицин» или «Доксициклин», а также противопротозойный препарат – «Трихопол». Системную антибактериальную терапию дополняют местной.
- Для укрепления защитных сил организма показан прием иммуномодуляторов – «Тималина», «Таквитина», «Лизоцима».
- Витаминотерапия для укрепления и восстановления организма после тяжелой болезни – витамины группы В и С.
- Эубиотики для восстановления микрофлоры влагалища — свечи «Ацилакт», «Сальвагин-гель», «Гинофлор», капсулы «Линекс», «Аципол», «Бифиформ».
- Гепатопротекторы для обеспечения полноценного лечения – «Фосфоглив», «Резалют», «Эссливер Форте».
- Препараты с противовоспалительным действием назначают всем больным с уреаплазмозом – «Ибупрофен», «Ортофен», «Диклофенак».
- В схему лечения уреаплазмоза входят различные физиопроцедуры.
Венерические болезни лечить сложно. Ими лучше не заражаться. Профилактика уреаплазмоза заключается в соблюдении правил личной гигиены, использовании презерватива, спринцевании после полового акта антисептическими средствами, ведении половой жизни только с постоянным партнером.
Факторы развития болезни
Ureaplasma species обнаруживается и начинает активно размножаться, вызывая неприятные симптомы в следующих случаях:
- Беспорядочные половые связи, и как результат — заражение другими венерическими болезнями.
- Заболевания, в результате которых происходят нарушения в работе иммунной системы.
- Хронические воспалительные процессы мочеполовой системы.
- Злоупотребление растворами Мирамистина или Хлоргексидина, которые используют для предотвращения заражения венерическими заболеваниями, передающимися при незащищенном половом акте.
- Применение антибиотиков, не влияющих на уреаплазму, кортикостероидов, оральных контрацептивов.
- Частые стрессовые ситуации, переохлаждение организма.
- Период беременности.
- Хронический простатит у мужчин.
- Повреждение слизистой оболочки уретры.
- Высокий уровень рН во влагалище у женщин.
Режим во время лечения
При постановке диагноза уреаплазмоз одному из партнеров, второму также рекомендовано пройти обследование и лечение при необходимости.
Несмотря на то, что это заболевание не венерологическое, на протяжении курса лечения следует соблюдать такие правила:
- Исключить половую жизнь до выздоровления;
- Соблюдать особую гигиену наружных половых органов;
- Не посещать бани, сауны, бассейны и прочие аналогичные общественные места;
- Беречься от переохлаждения;
- Повышать иммунитет: правильно питаться, принимать витамины, солнечные ванны.
Еще несколько месяцев наблюдаться у врача после курса лечения.
Диагностика инфекции
Можно выделить группу лиц, для которых обследование на уреаплазмоз является необходимой процедурой даже при отсутствии специфических жалоб:
- 1Женщины с неясной формой бесплодия.
- 2Привычное невынашивание, мёртворождение, случаи замершей беременности.
- 3Доноры спермы.
Материалом для лабораторного обследования являются:
- 1Первая порция утренней мочи (для диагностики молекулярно-биологическим методом). В РФ практически не используется.
- 2Соскоб из мочеиспускательного канала у мужчин и женщин.
- 3Мазок из цервикального канала или заднего свода влагалища у женщин.
- 4Для детей (девочек) – отделяемое уретры, влагалища.
Для успешной диагностики биологический материал необходимо забирать в соответствии со строгими правилами.
Правила забора соскоба со слизистых:
- 1У женщин брать анализ из половых путей можно через несколько дней после окончания месячных.
- 2Для получения образца из мочеиспускательного канала пациент должен не мочиться 3 часа (при обильных выделениях забор можно произвести раньше).
- 3После проведения курса антибактериальной терапии повторить анализ можно через 14 дней (культуральный способ) или через 30 дней (для ПЦР).
- 4В время процедуры используются специальные пластиковые зонды, щеточки.
Методы диагностики Ureaplasma species (уреаплазмы спп) подразделяются на культуральные (посев на специальные питательные среды) и молекулярно-биологические (ПЦР качественный и ПЦР real time количественный). Не все они позволяют подсчитать количество клеток микроорганизмов в полученном материале.
- ПЦР (PCR) позволяет дифференцировать виды уреплазм: U. parvum или U. urealyticum. На практике все чаще применяется ПЦР в режиме реального времени (ПЦР real time). Метод позволяет оценить количество копий ДНК уреаплазм в образце. Нормой считается количество уреаплазм в образце ≤103-104 степени (копий ДНК или КОЕ).
- Для исследования микробиоценоза влагалища (степени чистоты, наличия патогенной микрофлоры) берут мазки.
Критерии, подтверждающие наличие уретрита у мужчин:
- 1Больше 5 лейкоцитов в поле зрения в мазке на флору из уретры.
- 2Более 10 лейкоцитов в мочевом осадке.
У женщин более 10 лейкоцитов в отделяемом уретры свидетельствует об уретрите, более 15-20 лейкоцитов в мазке из заднего свода влагалища — о вагините, более 10 лейкоцитов в мазке из цервикального канала — о цервиците.
Консультация узких специалистов и дополнительные инструментальные обследования (УЗИ) можно рекомендовать при вовлечении в воспалительный процесс других органов и систем.
Поскольку уреаплазменная инфекция имеет неспецифические проявления (зуд, жжение в уретре и влагалище, слизистые или слизисто-гнойные выделения), то необходимо ее дифференцировать от других половых инфекций, например, герпеса, трихомониаза, гонореи или др
Важно также исключать бактериальный вагиноз и кандидоз
Клиническая картина
В силу анатомических особенностей признаки и течение уреаплазменной инфекции у мужчин и женщин отличаются. Чаще всего течение уреаплазмоза бессимптомное или малосимптомное.
Признаки уреаплазмоза у женщин:
- 1Объективно можно обнаружить отёк, гиперемию отверстия уретры, преддверия и слизистой влагалища, шейки, слизистое отделяемое из мочеиспускательного канала, эндоцервикса.
- 2Субъективно женщина предъявляет жалобы на обильные бели, зуд, жжение, дискомфорт в области половых губ и уретры, реже на боли в нижних отделах живота, болезненность во время полового акта.
Признаки уреаплазмоза у мужчин:
- 1Покраснение наружного отверстия уретры, небольшие слизистые выделения.
- 2Жжение при мочеиспускании.
- 3Частые позывы, ощущение переполнения мочевого пузыря.
- 4Боли при половом акте, задержка эякуляции.
- 5Редко боль в промежности, паховой области, с иррадиацией в прямую кишку, яички.
Заражение уреаплазмозом: возбудитель
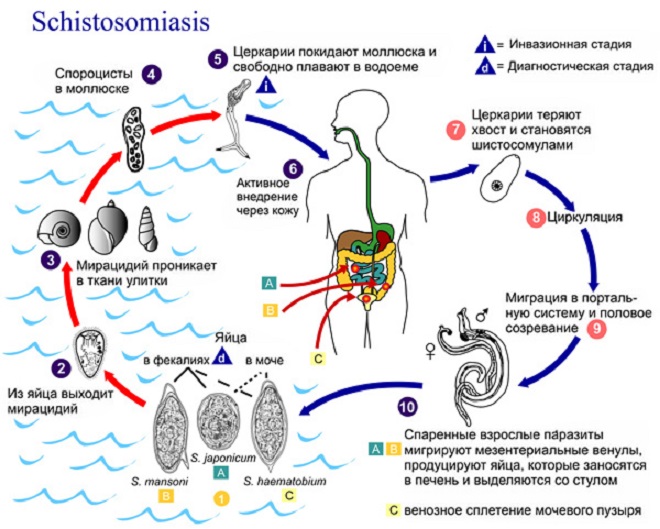
Уреаплазмоз вызывают несколько видов патогенных бактерий. В их числе Ureaplasma urealyticum и parvum. Это самые мелкие из свободноживущих микроорганизмов. Размер их не превышает 0,3-0,8 мкм. Они лишены клеточной стенки.
Уреаплазмы имеют лишь цитоплазматическую мембрану. Сами они паразитируют на мембранах человеческих клеток. Прикрепляясь к ним, бактерии могут длительное время персистировать в организме. По причине отсутствия клеточной стенки возбудитель уреаплазмоза не чувствителен ко многим антибиотикам, в том числе к пенициллинам.
Форма бактерий – кокковидная, нитевидная или палочковидная. Окраска по Грамму – отрицательная.
Уреаплазмоз – пути передачи и способы заражения
Чаще всего заболевание передается половым путем. Любой сексуальный контакт может приводить к тому, что у человека развивается уреаплазмоз.
Способы заражения, за исключением незащищенных половых актов, очень редки.
К ним относятся:
- контактно-бытовой путь;
- вертикальный путь.
При половых контактах, во время которых передается уреаплазмоз, пути заражения включают:
- генитально-оральный контакт;
- генитально-анальный контакт;
- межгенитальный контакт (обычный секс с пенетрацией полового члена во влагалище).
Уреаплазмы не слишком устойчивы во внешней среде. Они не образуют спор и капсул. Легко погибают под действием антисептиков. Тем не менее, на предметах гигиены уреаплазмы способны существовать в течение нескольких часов. Особенно если сохраняется достаточная влажность. Поэтому передача инфекции контактно-бытовым путем пусть и редко, но случается.
Это возможно при использовании совместных:
- полотенец;
- мыла;
- мочалок;
- нижнего белья.
Механизм заражения реализуется следующим образом:
- С выделениями возбудитель из организма больного человека (обычно из уретры) попадает на предметы личной гигиены или одежду.
- Здоровый человек использует этот предмет в течение короткого времени (обычно – несколько минут).
- Например, он идет в душ и берет то же самое полотенце, которым пользовался больной.
- Оставшиеся на предмете гигиены выделения контактируют со слизистой оболочкой половых органов человека.
Зафиксированы случаи передачи инфекции от родителей к детям при нарушении правил ухода за ними.
Механизм передачи:
- Один из родителей (обычно мать) прикасается к гениталиям.
- Она не моет руки.
- В течение короткого промежутка времени женщина прикасается к гениталиям ребенка (во время смены подгузников, гигиенических процедур и т.д.).
Очень редко наблюдается передача инфекции вертикальным путем. Это происходит внутриутробно или во время родов.
Можно ли заразиться уреаплазмозом через оральный секс?
Многих пациентов интересует, можно ли заниматься оральным сексом при уреаплазмозе. Заниматься им можно – риск заражения минимальный. И даже если передача инфекции произойдет, уреаплазмы быстро погибнут. Но надо понимать, что уреаплазмоз орально тоже передается.
Мужчина может заразить женщину, а женщина – мужчину. Микроорганизмы проникают из гениталий в глотку и миндалины. Когда уреаплазмоз передается орально, он вызывает фарингит, реже – тонзиллит.
Обычно он имеет легкое клиническое течение.
Уреаплазмы не приспособлены для жизни в глотке, поэтому они не могут её колонизировать. Если произошла передача уреаплазмоза при оральном сексе, бактерии быстро погибают – в течение 1-2 недель.
Обычно никаких симптомов фарингита нет. Только при объективном исследовании может обнаруживаться покраснение и зернистость задней стенки глотки. Иногда пациент жалуется на сухость в горле. Болевой синдром встречается крайне редко.
Пути передачи и причины развития уреаплазмоза
Доказано, что заражение уреаплазмами происходит преимущественно при половом контакте, а ребёнок может получить инфекцию от матери в течение беременности или во время родов. Бытовые (через предметы, бельё) пути передачи маловероятны и практически не доказаны. Воротами инфекции обычно становятся влагалище и уретра, реже заражение происходит орально или анально. Дальнейшее распространение уреаплазм возможно только при их активном размножении в ослабленном организме. Инкубационный период длится 1-3 недели после полового контакта.
Причинами проявления уреаплазмоза считают ряд факторов, при которых возможно снижение иммунного статуса у данного человека. Сочетание нескольких из них увеличивает вероятность перехода уреаплазм из условно-болезнетворных в категорию патогенных микроорганизмов.

Возрастной период 14-29 лет считается наиболее активным, в том числе в отношении половой жизни. Гормональный уровень и социальная свобода, уверенность в своём здоровье либо вообще отсутствие мыслей о его уязвимости предрасполагают к распространению инфекций, передающихся половым путём.
При беременности, протекающей в условиях физиологического или морального стресса, возможно обострение «дремлющих» инфекций, никогда ранее себя не проявлявших. Плохое питание, работа на износ, высокие учебные нагрузки, неуверенность в будущем – всё влияет на беременность и на её исход.
Сопутствующие венерические заболевания, вызванные гонококками, хламидиями и микоплазмами; вирусами простого герпеса, папиллом или иммунодефицита человека (ВПЧ и ВИЧ) всегда способствуют возникновению и развитию уреаплазмоза.
Иммунная система, ослабленная длительными стрессами или любыми хроническими болезнями, не способна противостоять размножению уреаплазм. Итог – распространение инфекции и воспаление органов, составляющих урогенитальный тракт.
Ослабление организма после операций, переохлаждений, курса радиоактивных облучений при лечении раковых опухолей или в связи с ухудшением условий жизни, также способствует развитию симптомов уреаплазмоза.
Росту условно-патогенных микроорганизмов благоприятствует бесконтрольное лечение антибиотиками и гормональными средствами, приводящее к дисбактериозу – нарушению равновесия микрофлоры внутри организма человека.
Микоплазма: патогенный или условно-патогенный микроорганизм?
За столетие исследования отношение к этому микроорганизму существенно изменилось. Изначально, опираясь на тот факт, что её обнаруживали у большого количества людей, страдающих воспалительными заболеваниями урогенитального тракта и органов дыхания, врачи считали её крайне патогенным микроорганизмом. Поэтому пациентам, в анализах которых обнаруживали эту бактерию, предписывали обязательное лечение, даже в отсутствие симптомов заболеваний.
Помимо прочего, её приписывалась способность вызывать тяжелые патологии беременности: врожденные уродства, задержку развития, самопроизвольный выкидыш и так далее.
Однако, дополнительные исследования, а также анализ большого массива накопленных данных, показали, что подобное отношение может быть ошибочным. Так в США провели анализ распространенность воспалительных заболеваний мочеполовой системы и их осложнений до и после начала массового лечения этой инфекции. Выяснилось, что существенной разницы между значениями нет, а значит, такая массовая терапия микоплазмы оказалась бессмысленной.
Среди взрослых мужчин и женщин, ведущих половую жизнь, у 40-80% (по различным данным) обнаруживаются в анализах микоплазмы при полном отсутствии симптомов воспаления. Высок этот процент и среди новорожденных детей, в особенности, девочек. Установлено, что в большинстве случаев они заражаются от матерей во время родов. Со временем у большинства происходит самопроизвольное выздоровление.
Таким образом, сейчас микоплазму относят к условно-патогенным микроорганизмам, которые не представляют опасности для человека со здоровой иммунной системой.