Можно ли достоверно увидеть аппендицит на узи?
Содержание:
- Как в больнице определяют аппендицит
- Нормы и расшифровка результатов
- Проведение процедуры
- Как проводится, подготовка и что показывает УЗИ аппендикса
- Ультразвуковые признаки воспаления
- Хирургия. Шпаргалка.
- Покажет УЗИ аппендицит или нет, и как проводится диагностика
- Преимущества УЗИ
- Как проводится узи аппендикса
- УЗИ: может ли специалист увидеть аппендицит?
Как в больнице определяют аппендицит
Первичная диагностика аппендицита у детей и взрослых проводится на основании жалоб и результатов пальпации.
Диагностика аппендицита на основании пальпаторных методов проводится при помощи определения симптомов:
Раздольского – при осторожном перкутировании живота наблюдается резкое усиление боли в ППО;
Ровзинга – при прижатии сигмовидной ободочной кишки к правой подвздошной кости (к ее крылу) и толчкообразной пальпации, выше места прижатия происходит резкое усиление боли в ППО. Тоже самое наблюдается при прижатии участка нисходящей части толстого кишечника к левому крылу подвздошной кости
Данный симптом основан на растягивании слепой кишки перемещающимися газами, что при наличии воспаления приводит к резкому усилению боли;
Ситковского – боли в ППО значительно усиливаются, если пациент ложится на левый бок;
Бартоломье –Михельсона – пациент лежит на левом боку, а врач проводит пальпацию ППО, при этом наблюдается значительное усиление боли;
Щеткина-Блюмберга – свидетельствует о переходе воспаления на брюшинные покровы. Симптом проверяется отдергиванием руки при пальпации ППО. При этом наблюдается резкое усиление боли именно после отведения руки;
Воскресенского – после натяжения рубашки больного, на выдохе выполняют скольжение пальцами от реберной дуги к ППО. В момент окончания скольжения — боли усиливаются;
Образцова (показателен для ретроцекального воспаления) – при подъеме больным прямой правой ноги резко усиливаются боли в ППО;
кашлевого толчка – при кашле или чихании пациент чувствует сильную боль в ППО;
Крымова-Думбадзе – пациенты отмечают резкую боль при проведении пальпации пупочного кольца;
Аарона – во время пальпации ППО может появляться боль в эпигастральном отделе;
Ларока (симптом проверяется при воспалении у мужчин) – пальпация ППО сопровождается самопроизвольным подтягиванием правого яичка вверх;
Также могут отмечаться боли при проведении ректального исследования (при ретроцекальных положениях аппендикса). У женщин, при вагинальном исследовании отмечаются боли и нависание сводов влагалища.
Как пальпаторно определяют аппендицит при беременности?
Для беременных женщин показательным является симптом Михельсона, при котором отмечается резкое усиление боли при положении на правом боку (за счет давления матки на воспаленный червеобразный аппендикс).
Диагностика аппендицита у взрослых по шкале Альварадо
Согласно данной шкале оценивают:
- положительный симптом Кохера (1 балл);
- наличие рвоты или тошноты (1 балл);
- отсутствие аппетита (1 балл);
- температуру свыше 37.3 (1 балл);
- положительный симптом Щеткина-Блюмберга (1 балл);
- нейтрофилез более 75% (1 балл);
- повышение уровня лейкоцитов при аппендиците более 10*109/л (2 балла);
- боли в ППО (2 балла).
При наборе пациентом менее пяти баллов, диагноз воспаления червеобразного отростка маловероятен. При наборе пяти-шести баллов диагноз считается возможным, а при семи-восьми баллов — вероятным. При наборе девяти-десяти баллов пациент нуждается в экстренном оперативном вмешательстве.
Видно ли аппендицит на УЗИ?
Да. УЗИ брюшной полости при аппендиците проводится в обязательном порядке и относится к высоко достоверным методам диагностики аппендицита.
Следует отметить, что УЗИ при аппендиците позволяет не только выявить воспаление отростка, но также и обнаружить жидкость в брюшной полости и отдифференцировать воспаление от апоплексий яичников, почечных колик, острых холециститов и т.д.
Лапароскопия аппендицита
Данная процедура может применяться как для диагностирования заболевания, так и для проведения дальнейшего оперативного вмешательства.
Нормы и расшифровка результатов
В ходе проведения УЗИ при болезненных симптомах монитор показывает однозначную картину: увеличение воспаленного отростка, окруженного экссудатом. Врач сравнивает полученные данные с установленными нормами. Здоровый аппендикс выглядит следующим образом:
- изогнутый, консистенция – трубчатая;
- сечение – круглое;
- окончание – слепое;
- толщина стенок – до 3 мм;
- диаметр – до 6 мм (максимум – 7 мм);
- сокращений стенок нет.
Воспаленный аппендикс имеет признаки:
- структура трубчатая. Окончание – слепое;
- сечение напоминает мишень;
- толщина стенок и диаметр увеличены;
- возможно присутствие калового камня в просвете (1 см).
Бывают случаи, когда аппендикс имеет установленные нормативные показатели, а боли присутствуют, тогда их причину врачи ищут в пороках других органов.
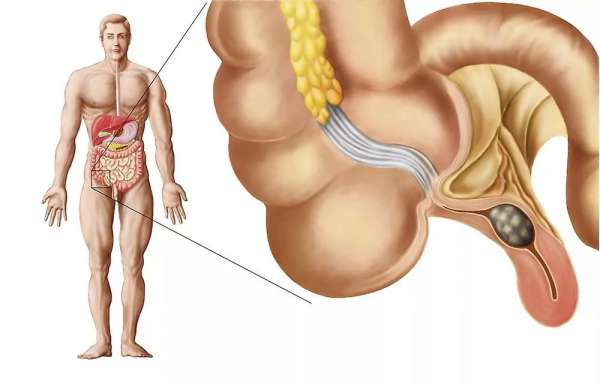
Прободенный и воспаленный аппендикс
Аппендикс прободенного типа имеет прерывистую структуру в виде слоев. Стенки его утолщены неравномерно. Эхогенность находящейся вокруг него жидкости повышена. Ее окружает воспаленный сальник. В кишечных петлях наблюдаются абсцессы.
Воспаленный аппендикс в сечении напоминает мишень. Он наполнен воздухом, который при нажатии не выходит. Присуща трубчатость. Оканчивается слепо. Толщина стенок – больше 3 мм, а диаметр превышает 6 мм. Постановка диагноза «аппендицит» может осложняться наличием в кишечнике газов, поэтому, если осмотр пациента имеет плановый характер, он должен это учитывать и не употреблять накануне продукты, вызывающие газообразование.
Ультразвуковое исследование широко применяется при диагностике заболеваний брюшной полости. Это безболезненный и информативный метод, позволяющий обнаружить патологию, провести дифференциальное диагностирование при заболеваниях со схожей симптоматикой, уточнить диагноз.
Одним из наиболее часто встречающихся патологий у детей и взрослых является воспаление червеобразного отростка (аппендикса), или аппендицит. Рассмотрим, виден ли аппендицит на УЗИ брюшной полости, и целесообразно ли использовать эту диагностическую методику.
Проведение процедуры
При слабой выраженности болевых ощущений, при нетипичном расположении болевого участка анализ проводится следующим путём:
- Изучение верхушки слепой кишки.
- Обнаружение подвздошных сосудов.
- Изучение илиакальной мышцы.
- Изучение места за слепой кишкой.
- Анализ состояния органов брюшины и малого таза.
- Специально для женщин проводится осмотр правого яичника.
Окончательный диагноз выносит врач. Не всегда данных достаточно для постановки адекватного диагноза. Некоторые случаи предполагают проведение дополнительных анализов, диагностику при помощи МРТ, лапароскопии или КТ. Выводы делают на основании результатов всех видов исследований.
Часто УЗИ назначают после удаления аппендикса, особенно при возникновении осложнений или резкого ухудшения состояния пациента, позволяя видеть внутренний источник осложнения.
Женский организм устроен несколько иначе. Поэтому появление болей, характерных при аппендиците, может свидетельствовать о гинекологических проблемах в виде воспаления придатков или внематочной беременности. Поэтому врач не может поставить верный диагноз только на основании прощупывания брюшины и результатов анализов крови и мочи. Это именно тот вариант, где УЗИ незаменимо.
При проведении процедуры виден явный источник боли. Исследование органов брюшины и малого таза отображает состояние придатков и аппендикса, позволяя диагностировать точную причину недомогания. Процедура при обследовании пациентов женского пола проводится чаще из-за особенностей строения женского организма. Внутреннее половое строение женщин, органы мочевой системы плотно соприкасаются с пищеварительными. Как результат воспалительные процессы в гинекологических отделах тела женщины переходят на мочеполовую систему или кишечник.
Кроме того, во время менструации матка женщины разбухает, увеличивается в объёме и смещает остальные органы в брюшной полости. При беременности матка увеличивается многократно, помимо смещения сдавливает и нарушает кровообращение в системе ЖКТ, что приводит к воспалительным процессам. В этом случае УЗИ остается актуальным методом исследования, способным показать точную картину.
Дети не всегда в состоянии описать симптоматику приступа, не могут указать, где располагается боль. Проведение УЗ исследования у детей – безопасный и быстрый способ установления причины боли и точного диагноза. Сам приступ развивается у ребенка гораздо быстрее, чем у взрослых.
Это обусловлено физиологией строения ребенка, протеканием обменных процессов. Провокатором приступа может стать ОРВИ или ангина, неправильное питание, дисбактериоз, гастрит. УЗИ покажет очаг воспаления и причину его развития.
В некоторых случаях операция удаления противопоказана, назначается терапия антибиотиками. Постепенно аппендицит переходит в хроническое состояние. Описанный момент предполагает обязательное УЗ обследование два или три раза в год, для контроля состояния аппендикса. Это необходимо, потому что заболевание при хроническом состоянии может протекать скрытно и привести к отягощающим последствиям для здоровья человека.
УЗИ диагностика – информативный, безопасный, доступный метод выявления патологии при остром аппендиците. Процедура поможет врачу дифференцировать недомогание от других заболеваний, увидеть воспаленные процессы, исключить или определить наличие проблем в соседних органах брюшной полости. Диагностика может позволять установить верный диагноз, а при недостаточности данных дополняется лабораторными анализами, МРТ или КТ.
Важно бережно относиться к здоровью, следить за физической формой и самочувствием, вовремя обращаться за помощью при недомоганиях. Крепкий иммунитет позволит сохранить здоровье, не допустит развития патологических состояний и осложнений, обеспечит скорое выздоровление при заболеваниях
Ну а если организм дал сбой, и потребовалась медицинская помощь, современные методы исследования в виде диагностирования при помощи ультразвука помогут поставить точный диагноз, выявить истинную причину недуга.
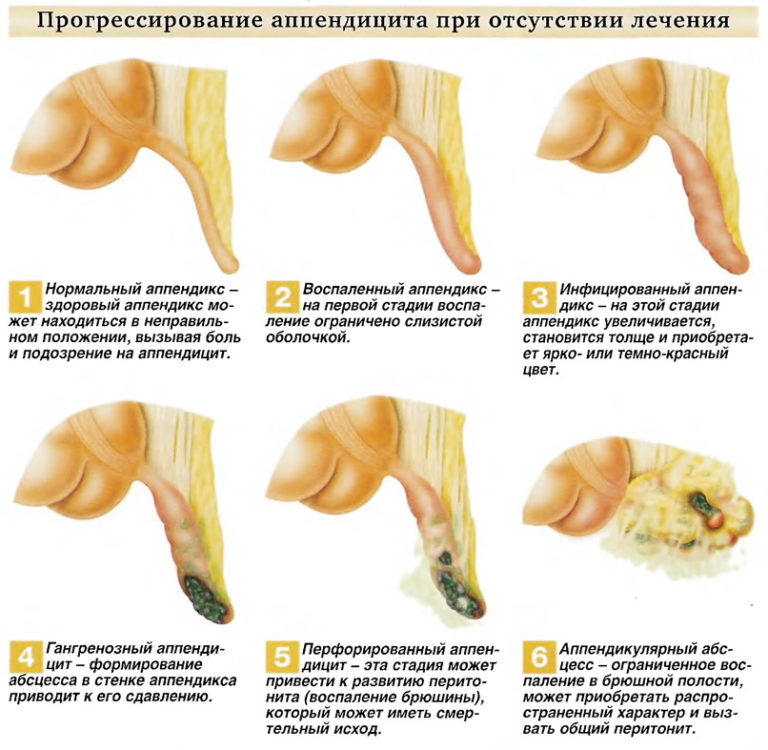
Воспалительный процесс, проходящий в отростке слепой кишки, называется аппендицит. Заболевание нередко начинается без каких-либо признаков или имеет симптомы, которые схожи с другими болезнями брюшной полости. Это затрудняет диагностику состояния и может привести к осложнениям (перитониту, сепсису). УЗИ при аппендиците помогает определить текущее состояние больного, а также источник воспаления.
Как проводится, подготовка и что показывает УЗИ аппендикса
Какая-либо подготовка перед выполнением УЗИ при аппендиците не требуется. Обследование можно выполнять даже сразу при поступлении. Работа УЗИ аппарата заключается в испускании разночастотных ультразвуковых волн, которые ударяясь о ткани, возвращаются и регистрируются датчиком. После, полученные сигналы преображаются в изображение, и врач определяет, видно ли аппендицит на УЗИ. Обычно обследование выполняется через брюшную стенку, однако женщинам могут выполнять и трансвагинально.
Метод, использу емый врачами-диагностами – дозированная компрессия. Использование его при УЗИ аппендикса обосновано необходимостью удаления воздуха из кишечника, т.к. он сильно искажает результаты исследования. Перед началом больного укладывают на спину и смазывают область исследования гелем. УЗИ сопровождается вибрирующими надавливаниями проводимыми врачом. Во время ультразвукового исследования аппендицита врач оценивает:
емый врачами-диагностами – дозированная компрессия. Использование его при УЗИ аппендикса обосновано необходимостью удаления воздуха из кишечника, т.к. он сильно искажает результаты исследования. Перед началом больного укладывают на спину и смазывают область исследования гелем. УЗИ сопровождается вибрирующими надавливаниями проводимыми врачом. Во время ультразвукового исследования аппендицита врач оценивает:
- состояние стенок,
- размер аппендикса,
- окружающие ткани.
Определить аппендицит можно по некоторым признакам:
- утолщение стенок (более 3 мм),
- общее увеличение диаметра аппендикса (более 7 мм),
- патология в окружающей жировой клетчатке.
Тяжелое осложнение, которое может развиться при заболевании аппендицитом — прободение (разрыв). В этом случае у заболевшего стремительно развивается перитонит. Определить прободение можно по:
- абсцессам в брюшной полости;
- воспалению сальника;
- наличию жидкости в брюшной полости;
- прерывистому контуру стенки аппендикса.
В случае отсутствия червеобразного отростка в типичном месте, проводится полная ревизия, ведь он может быть во множестве мест, в том числе в области малого таза или печени. Когда отросток обнаружен и не воспален, необходимо исключить другие заболевания, которые могут приводить к похожей клинической картине. В данном случае пациенту может понадобиться выполнить простые функциональные пробы или изменить положение в процессе ультразвукового исследования аппендицита.
Если УЗИ аппендикса проводится беременной, то нужно помнить о смещении аппендикса несколько кверху. Препятствием в адекватной оценке состояния и некоторой искаженности могут способствовать развитая жировая клетчатка и избыточное накопление газов в кишечнике.
Если у пациента имеется подозрение на заболевание острым аппендицитом нельзя ставить диагноз исключительно на основании УЗИ. Врач-хирург обязательно должен брать в оценку общее состояние больного, данные, которые он получил при обследовании и осмотре.
Важный момент в лечении абсолютно любого острого состояния – это своевременный вызов скорой помощи и быстрая квалифицированная помощь, ведь многие хирурги говорят: «Аппендицит – это одновременно самая легкая и самая сложная операция».
Watch this video on YouTube
Ультразвуковые признаки воспаления
Если УЗИ покажет расширение аппендикса, то это значит, что он охвачен воспалительным процессом. Это главный признак аппендицита. Измерение делают при поперечном сканировании. Червеобразный отросток считается расширенным тогда, когда его наружный переднезадний размер под действием компрессии оказывается больше 6 мм. Если диаметр оказывается меньше этого значения, то острый аппендицит исключается.
Также оценивается содержимое просвета червеобразного отростка. В норме он заполнен газом. При патологическом процессе в аппендиксе видно только гипоэхогенную жидкость (гной). Редко в воспаленном червеобразном отростке присутствует газ, выделяемый микроорганизмами. Аппендикс с подобным содержимым вызывает диагностические трудности.
Ультразвуковая диагностика также включает в себя измерение толщины стенки червеобразного отростка. Как правило, при воспалительном процессе значение увеличивается. Стенка становится утолщенной (более 2 мм). Однако измерить ее довольно сложно. Зачастую воспаленную стенку невозможно отличить от гипоэхогенной жидкости, заполнившей просвет аппендикса.
Червеобразный отросток обязательно проверяется на сжимаемость. В ходе исследования применяется компрессия. Нормальный аппендикс смещается и изменяет форму. При воспалении же он не поддается компрессии. Перистальтика отсутствует.
В просвете аппендикса можно обнаружить каловый камень. Его размер чаще всего составляет около 1 см. Каловый камень выглядит как эхогенный или гиперэхогенный фокус с акустической тенью. Его обнаружение свидетельствует о воспалительном процессе.
Вышеперечисленные ультразвуковые признаки являются основными. Можно выделить еще дополнительные критерии аппендицита:
- увеличение лимфатических узлов в правом нижнем квадрате;
- наличие жидкости вокруг аппендикса (она выявляется не только при перфорации отростка, но и при других патологиях);
- воспаление и увеличение в объеме жировой ткани, окружающей червеобразный отросток (она становится более эхогенной).
Хирургия. Шпаргалка.
13.01.2012 18087
Основные симптомы острых хирургических заболеваний, наиболее часто встречающихся на СМП.
Основные симптомы острых хирургических заболеваний, наиболее часто встречающихся на СМП.
Острый аппендицит
*Симптом Кохера — локализация болей в первые час в эпигастрии или по всему животу, а впоследствии – в правой подвздошной области. *Симптом Ровзинга– появление болей в правой подвздошной области при нанесении толчков в зоне нисходящей кишки в левой подвздошной области. *Симптом Воскресенского – возникновение болей при скольжении руки от эпигастрия в правую подвздошную область. *Симптом Ситковского – усиление боли в положении больного на левом боку. *Симптом Бортомье-Михельсона – усиление боли при пальпации правой подвздошной области в положении больного на левом боку. *Симптом Образцова – при пальпации в правой подвздошной области в положении больного на спине боли усиливаются при поднятии больным выпрямленной правой ноги. *Симптом Коупа — усиление боли в правой подвздошной области при ротационных движениях правой ногой. *Симптом Думбадзе — усиление боли в правой подвздошной области при пальпации пупочного кольца.
Острый холецистит
*Симптом Грекова-Ортнера – болезненность при поколачивании ребром ладони по правой реберной дуге. *Симптом Захарьина – боль при поколачивании или надавливании на область проекции желчного пузыря. *Симптом Образцова – резкая боль при введении кисти руки в область правого подреберья. *Симптом Керра – болезненность при вдохе во время пальпации правого подреберья. *Симптом Мерфи – исследуется в положении больного лежа на спине. Кисть левой руки кладут так, чтобы большой палец размещался в области проекции желчного пузыря, а кисть – по краю реберной дуги. Больного просят глубоко вдохнуть, но это больной сделать не может из-за резкого усиления болей. *Симптом Мюсси – болезненность при надавливании пальцем над ключицей между передними ножками m.sternocleidomast.
Ущемленные грыжи живота
*Симптом Валя – над местом препятствия пальпаторно определяется вздутая петля кишки с высоким тимпанитом над ней. *Симптом Обуховской больницы – ампула прямой кишки пустая, анус зияет (характерен при завороте, узлообразовании сигмовидной кишки) *Симптом Цеге-Мантсифеля – при ущемлении сигмовидной кишки с клизмой удается ввести не более 0,5-1 л жидкости.
Острый панкреатит
*Симптом Холстеда — цианоз кожи живота. *Симптом Мондора – мраморно-фиолетовые пятна на коже туловища. *Симптом Грюивальла – резкий цианоз пупка. *Симптом Гобье — тимпанит в эпигастральной области по ходу поперечно-ободочной кишки. *Симптом Воскресенского – отсутствие пульсации брюшного отдела аорты в эпигастрии. *Симптом Мейо-Робсона – болезненность при надавливании в области левого реберно-позвоночного угла. *Симптом Губергрица – болезненность при надавливании на 6 см вверх и влево от пупка. *Симптом Дежардена – болезненность при надавливании на 6 см вверх и вправо от пупка.
Прободная язва
*Симптом Дьелафуа – острые, «кинжальные» боли в эпигастральной области. *Симптом Чугуева – поперечная складка кожи на уровне или выше пупка. *Симптом Грекова – брадикардия в первые часы после прободения. *Симптом Спижарского – при перкуссии – высокий тимпанит в эпигастральной области и притупление в боковых отделах живота. *Симптом Кларка – исчезновение печеночной тупости или уменьшение ее размеров как результат попадасния газа в брюшную полость. *Симптом Гюстена – прослушивание сердечных тонов до уровня пупка. *Симптом Куленкампфа – при пальцевом исследовании per rectum выявляется нависание передней стенки прямой кишки, резкая болезненность в дугласовом пространстве.
Острое желудочно-кишечное кровотечение
*Симптом Бергмана – исчезновение болей вслед за начавшимся кровотечением (при язвенной болезни). *Симптом М лори-Вейса – остро возникающие продольные разрывы слизистой гастрального отдела желудка с переходом на пищевод _с повреждением подслизистого сосудистого сплетения).
Почечная колика
*Симптом Лорин-Эпштейна – при потягивании за яичко отмечается усиление болей. *Симптом поколачивания – боль возникает или усиливается при нанесении коротких ударов по поясничной области в проекции почек. *Симптом Ллойда – при перкуссии в области проекции почки отмечается болезненность в бедре.
Покажет УЗИ аппендицит или нет, и как проводится диагностика
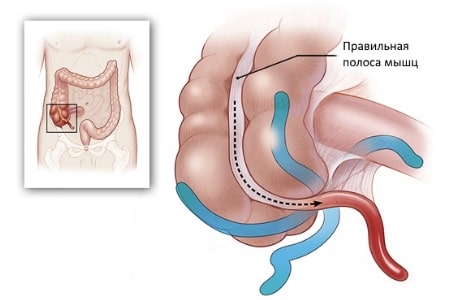
Увидеть аппендицит на УЗИ брюшной полости можно не всегда, особенно если он имеет ретроцекальное расположение. Поиски ведут от илеоцекального угла, откуда отходит. Несмотря на то что его размеры могут сильно варьировать, диаметр органа не должен превышать 6 мм, а толщина стенок не более 3 мм. Именно увеличение диаметра и толщины стенок является первым признаком воспаления.
Чтобы найти червеобразный отросток, врач надавливает датчиком на обследуемую область, с целью вытеснить газы из слепой кишки. Также при воспалительном процессе отросток отекает, что влияет на его гибкость, подвижность. Вокруг него выпотевает жидкость, поэтому при надавливании его полость не спадается, а на срезе он выглядит как мишень, за счет периаппендикулярного выпота.
Выпот можно обнаружить и в брюшной полости, например, в Дугласовом пространстве у женщин. Окружающие отросток ткани становятся гиперэхогенными, более плотными. Это связано с инфильтрацией их лейкоцитами и макрофагами.
В дальнейшем при развитии заболевания возможна перфорация стенки червеобразного отростка и выход содержимого в брюшную полость, с образованием гнойных полостей. На УЗИ можно увидеть прерывистость стенки и гипоэхогенное образование рядом с отростком.
На ранней стадии развития заболевания, информативно проведение дуплексного сканирования, которое показывает усиление кровотока в органе. Также у женщин используют трансвагинальное УЗИ, для обнаружения аппендицита с атипичным низким расположением.
Но в некоторых случаях увидеть аппендицит не представляется возможным, если он расположен за слепой кишкой. Сложности при диагностике бывают и при хроническом аппендиците, когда из-за вялотекущего воспалительного процесса вокруг отростка образуется инфильтрат, представляющий собой конгломерат тканей близлежащих органов, жировой клетчатки, спаек.
Преимущества УЗИ
Если аппендицит характеризуется опасными осложнениями, например, перфорацией, сепсисом и гангренизацией, то требуется немедленное операционное вмешательство. Когда симптомы хорошо выражены, специалисты берут в расчёт клиническую картину в целом. Однако при неявном проявлении признаков или атипичном протекании аппендицита любое промедление с проведением операции может стоить пациенту жизни. В таком случае необходимо проведение ультразвукового исследования аппендикса. Благодаря этой процедуре появляется возможность анализа текущего состояния человека. Кроме того, практически половина патологий брюшной полости характеризуется симптомами, которые напоминают острый аппендицит. Осложняет всё то, что расположение аппендикса может быть совершенно разным, вследствие чего имеются различия в характере боли и особенностях воспаления. Именно УЗИ брюшной полости при аппендиците позволяет поставить верный диагноз и назначить пациенту своевременное и грамотное лечение.
Как проводится узи аппендикса
Для проведения узи аппендикса не требуется дополнительной подготовки. Исследование проводится обычным абдоминальным датчиком через переднюю брюшную стенку. Исключение составляет проведение исследования у женщин с ретроцекальным положением аппендикса. Для лучшей визуализации и для дифференцировки с патологией придатков, исследование проводят трансвагинально.
При исследовании применяют прием, который называется дозированная компрессия
Этот прием состоит в том, что врач осуществляет осторожное надавливание датчиком в проекции аппендикса, чем достигается смещение петель кишечника и удаление из них газа. Это улучшает визуализацию аппендикса
Основными узи признаками аппендицита являются утолщение стенки червеобразного отростка более 3 мм, увеличение диаметра аппендикса свыше 7 мм. Следующим узи признаком аппендицита считается повышение эхогенности окружающей жировой клетчатки. Важную роль в диагностике аппендицита играет применение техники дуплексного сканирования. Узи признаком аппендицита при дуплексном сканировании является повышение плотности сосудов в стенке аппендикса.
Для нахождения аппендикса при узи используют следующие ориентиры: фиксируют конец слепой кишки, визуализируют большую поясничную мышцу и наружную подвздошную артерию
Дело в том, что даже несмотря на аномалии положения, аппендикс всегда берет начало из слепой кишки, поэтому нахождение ее является важной помощью в поиске узи признаков аппендицита
Так как точность исследования зависит от телосложения больного, то не всегда удается визуализировать аппендикс. В то же время этот недостаток компенсируется возможностью получить информацию о сосотянии смежных органов, которые могут давать боль. У женщин детородного периода это может быть разрыв кисты яичника, перекрут яичника, аднексит, внематочная беременность. Картину, похожую на аппендицит, может давать воспаление брыжеечных лимфатических узлов – мезентериальный лимфаденит, а также болезнь Крона. Эти состояния также можно диагностировать по узи.
Узи признаки аппендицита достаточно однозначные, однако правильному исследованию может помешать избыточный вес больного и сильное вздутие кишечника.
Хотим подчеркнуть, что использование узи для диагностики аппендицита прежде всего необходимо при длительном болевом синдроме и при отсутствии однозначных клинических признаков аппендицита. Если во время исследования были обнаружены узи признаки аппендицита, это еще не ставит автоматический диагноз. Существуют признаки, которые являются «подозрительными», например пограничный диаметр аппендикса 6 мм и толщина стенки 3 мм. В этих случаях необходимо проведение лабораторных методов исследования и обращение к другим способам визуализации, например к компьютерной томографии.
В любом случае, независимо от наличия явных узи признаков аппендицита или их отсутствия, диагноз выносит врач – хирург, который основывается в своих заключениях на данных узи и других методов исследования.
Мы вполняем все виды узи-диагностики:
3D и 4D узи при беременности
Данные фетометрии в различных сроках
Узи-диагностика синдрома Дауна и других хромосомных аномалий
Оценка правильного развития плода по УЗИ
Гидротубация (эхогидротубация): исследование проходимости маточных труб (ультразвуковая гистеросальпингоскопия)
Трансвагинальное
Яичников
Матки
Молочных желез
Дуплексное сканирование
Сосудов головного мозга
Сосудов шеи (дуплексное ангиосканирование магистральных артерий головы)
Вен нижних конечностей
Трансректальное (трузи): предстательной железы
Мошонки (яичек)
Сосудов полового члена
Аппендицит
Брюшной полости
Желчного пузыря
Желудка
Кишечника
Мочевого пузыря
Мягких тканей
Поджелудочной железы
Печени
Почек
Суставов
Щитовидной железы
Эхокардиография (узи сердца)
Варикоз: УЗИ-диагностика варикозного расширения вен
Гипертония: УЗИ-диагностика гипертонии
Тромбоз: УЗИ-диагностика тромбоза вен
Узи диагностика хронического панкреатита
при камнях в почках
при холецистите
УЗИ: может ли специалист увидеть аппендицит?
Нет единого мнения насчет эффективности ультразвуковой диагностики в выявлении воспаления червеобразного отростка. Одни врачи рекомендуют применять УЗИ в неясных случаях и не назначать пациентам, у которых наблюдается четкая клиническая картина аппендицита. Принято считать, что у этого метода исследования низкий процент визуализации нормального червеобразного отростка. Пациентов с явными симптомами лучше всего сразу подвергать немедленному оперативному лечению, так как на УЗИ специалист может вообще не увидеть аппендицит.
Другие врачи считают, что ультразвуковое исследование можно выполнять всем без исключения пациентам (и при подозрении на аппендицит, и при наличии явных симптомов). Точность диагноза зависит от специалиста, проводящего УЗИ. Человек с большим опытом способен заметить эхо-признаки воспаления. Очень многое зависит и от техники. Современные ультразвуковые сканеры с высокой разрешающей способностью позволяют обнаружить аппендицит.